Наша жизнь и практика вращаются вокруг пациентов. Иногда они, подобно лучшим учителям, ставят перед нами такие задачи, успешное решение которых — скорее удача, чем расчёт. И на вопрос: «Как вам это удалось?» мы пожимаем плечами: «Повезло..»
Сегодня в традиционной рубрике СДЕЛАНО В CLINIC IN мы расскажем об одной из таких клинических работ. Традиционно, мы предупреждаем заранее – если от вида крови вас тошнит, а от фотографии удалённого зуба вы падаете в обморок – лучше перейти сюда и успокоиться, – эта рубрика точно не для вас. Мы по возможности будем разъяснять сложные медицинские термины или давать ссылки на наши статьи, чтобы вам было проще разобраться в теме. И, если по ходу статьи у вас появляются вопросы или вы считаете нужным вставить ремарку – добро пожаловать в комментарии. Кстати. https://clinicin.ru – редкий тип сайта стоматологической клиники, где можно комментировать с аккаунтом любой социальной сети. И получить компетентный ответ, в тех в комментариях.
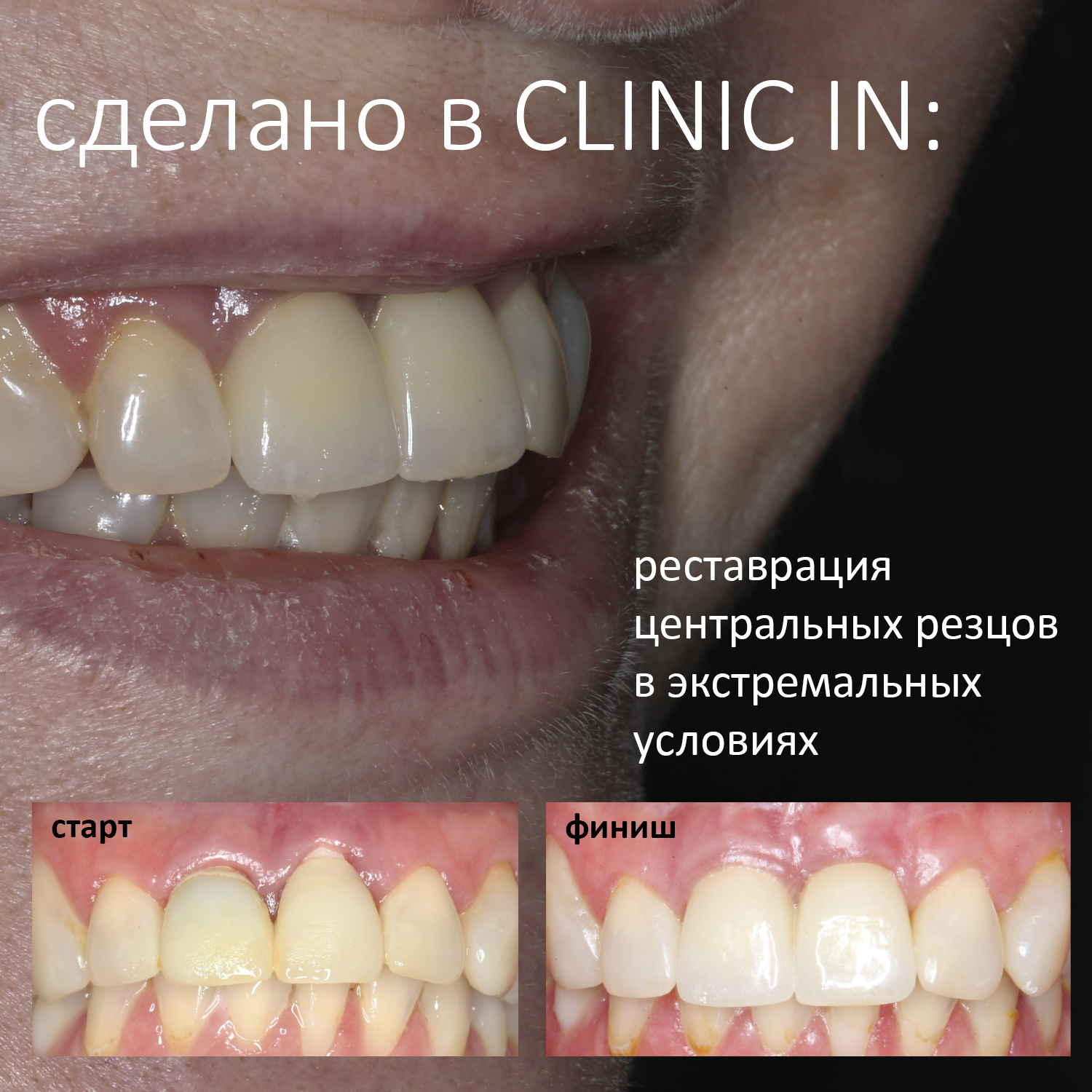
Реставрация центральных резцов в условиях, близких к экстремальным.
Имплантация — Станислав Васильев Протезирование — Давид Ахинян
Отчасти, этот клинический случай напоминает предыдущий, описанный здесь>>, поэтому я очень рекомендую с ним ознакомиться. Однако, в описываемой ситуации мы имеем дело с хроническим воспалением и, на мой взгляд, не будет лишним про него рассказать.
Хроническое воспаление — почему это большая проблема для организма и имплантации?
Не буду грузить вас сложной патофизиологической терминологией и шифровками. Отчасти, эта тема описана здесь>>, но в контексте постоперационного воспалительного процесса. В общих чертах,
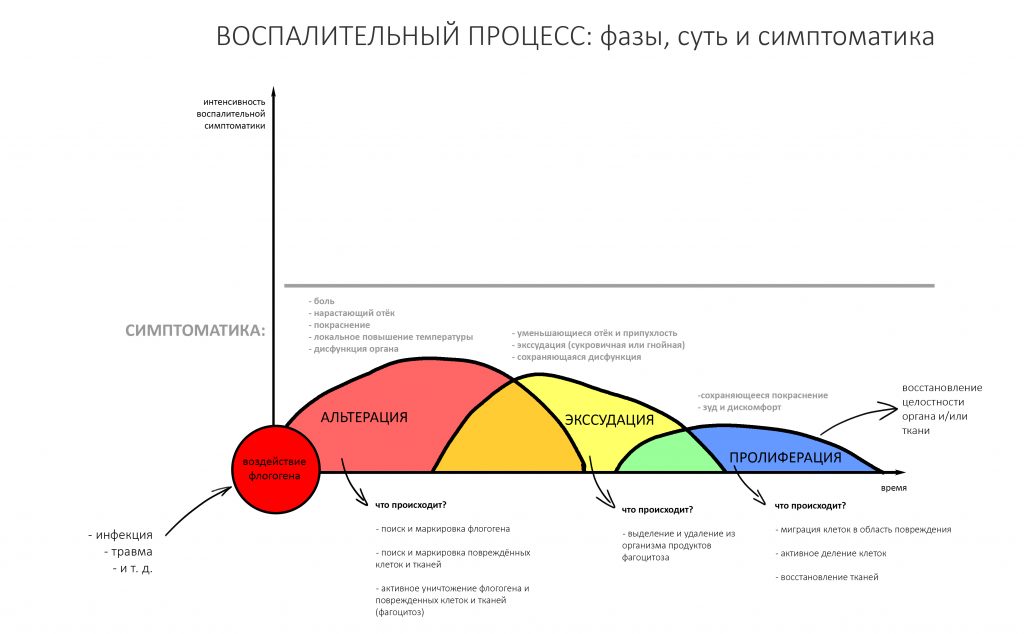
воспаление — это комплексная реакция организма на стрессовое воздействие (травму, инфекционный агент и т. д.), сопровождающаяся рядом патологических процессов, направленных на устранение вызвавшего воспаление фактора и восстановление целостности организма.
Фактор, запускающий воспаление, называется флогогеном. Сам воспалительный процесс состоит из трех последовательно переходящих друг в друга фаз: альтерации, экссудации и пролиферации. Между фазами невозможно провести четкие границы, нередко пролиферация начинается уже тогда, когда альтерация еще не закончилась.
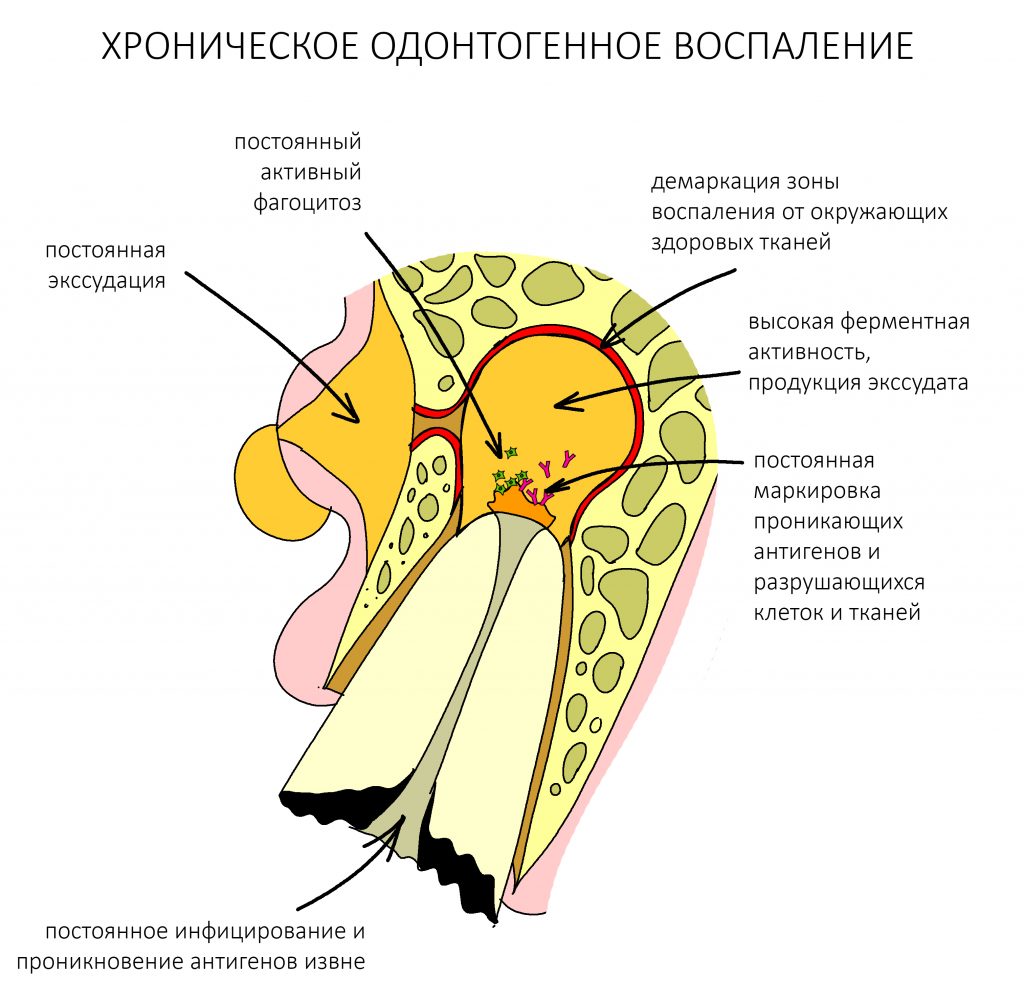
Хронический воспалительный процесс состоит из тех же фаз, но с разницей в том, что протекают они одновременно. Из-за постоянного присутствия флогогена, альтерация, экссудация и пролиферация, по сути, «зацикливаются»:
То есть, для хронического воспаления характерен ряд устойчивых местных патофизиологических реакций, создающих непосредственную угрозу при вмешательстве:
— поиск и маркировка (опсонизация) антигенов. Причём, в силу «дефекта» иммунной системы, антитела в качестве антигенов могут «отметить» как слегка повреждённые, так и здоровые клетки и ткани.
— высокая ферментная активность. Постоянно присутствующие в области хронического воспаления защитные клетки (тканевые макрофаги, лейкоциты и т. д.) вырабатывают биологически активные вещества (ферменты) для уничтожения как проникших в организм антигенов, так и повреждённых клеток и тканей.
— активный фагоцитоз. Постоянно присутствующие в области хронического воспаления макрофаги «поедают» обозначенные антителами и прочими опсонами антигены, повреждённые клетки и ткани.
— демаркация области хронического воспаления. За счёт внутритканевых иммунных механизмов, организм создаёт вокруг области хронического воспаления т. н. «демаркационную зону». Она представляет, своего рода, барьер, который, с одной стороны, препятствует распространению воспалительного процесса и его продуктов в здоровые ткани, с другой — ограничивает кровоснабжение воспалённой области.
Ежу понятно, что нормальная регенерация в таких условиях просто невозможна, следовательно существуют немаленькие риски не только для остеоинтеграции имплантата, но и для сохранения (тем более, восстановления) утраченных при воспалении тканей. Поэтому вне зависимости от тяжести течения и вида хронического воспаления (экссудативное, продуктивное или альтеративное), к немедленной имплантации в подобных клинических ситуациях нужно относиться крайне осторожно, тщательно анализируя возможные риски и последствия.
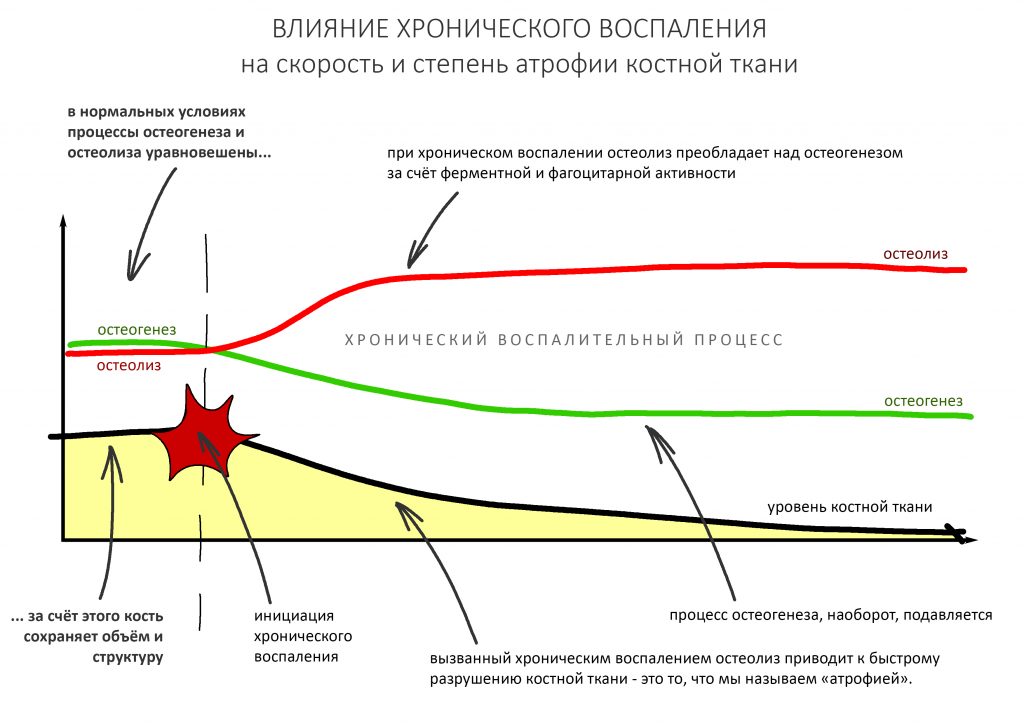
Другим, не менее значимым фактором является влияние хронического воспалительного процесса на степень и скорость атрофии костной ткани. Подробно этот вопрос рассмотрен в этой статье, но, если говорить кратко, то
чем дольше и интенсивнее протекает хроническое воспаление, тем больше и быстрее будет развиваться атрофия костной ткани в его области.
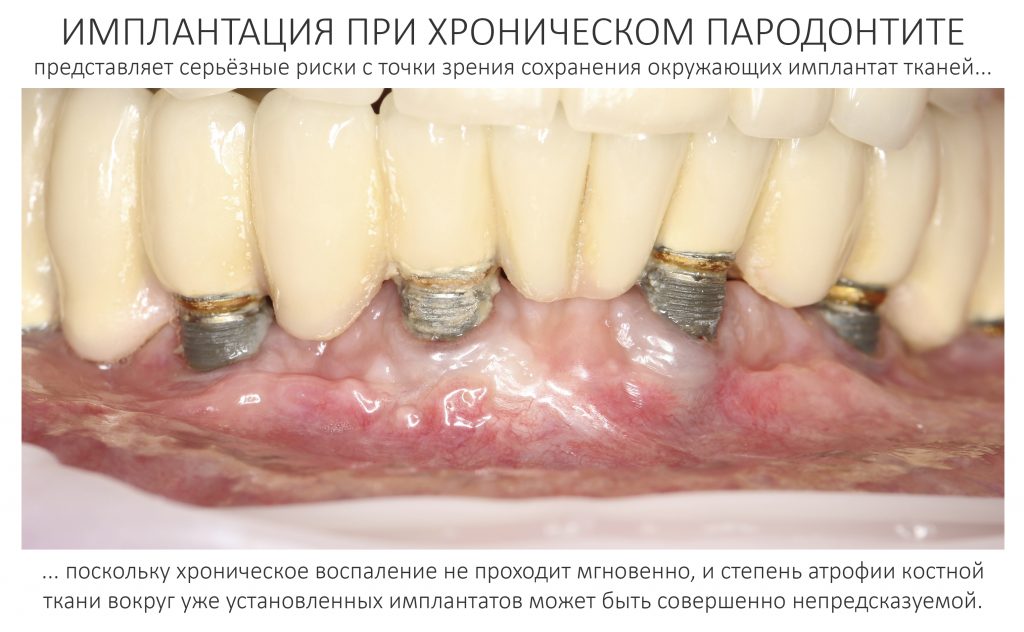
Самый простой пример — это хронический пародонтит, в условиях которого немедленная имплантация представляет определённые риски с точки зрения сохранения окружающих имплантат тканей:
Именно поэтому к широко рекламируемым методам «всё-на-четырёх» или All-On-4 нужно относиться крайне осторожно — иногда лучше решать такие клинические задачи не быстро и за один раз, а в несколько этапов, последовательно и безопасно.
Вернёмся к нашей теме, к передним резцам.
Предыстория.
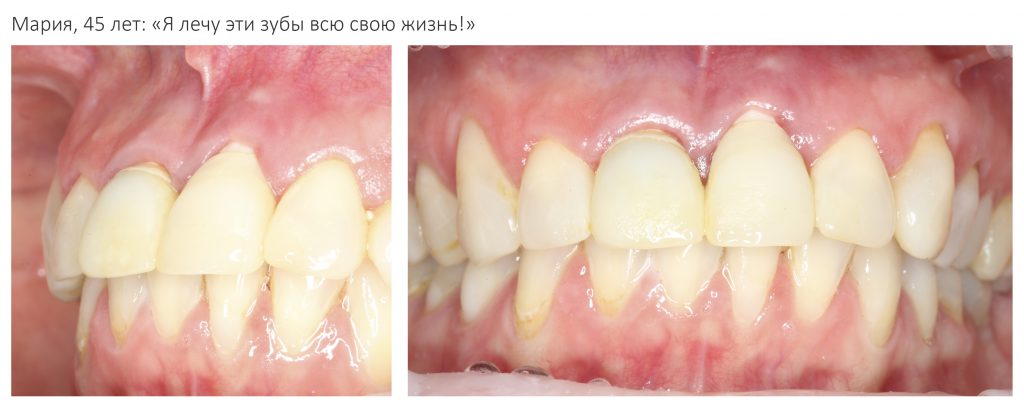
Около трёх лет назад к нам в клинику обратилась пациентка Мария, на момент обращения ей было 45 лет. Её беспокоила ситуация с передними резцами:
В ходе беседы она рассказала, что лечит эти зубы всю сознательную жизнь — их депульпировали («удалили нерв») из-за последствий травмы еще в школьном возрасте, и после этого каждые несколько лет (а то и чаще) ей приходилось перелечивать каналы, менять коронки, вкладки и т. д.
В результате, зубы приобрели очень уж нездоровый вид (см. фото выше). Вдобавок, всё усугубилось существенным снижением качества жизни — коронки и вкладки из зубов постоянно выпадают, десна вокруг них кровоточит при чистке…. Кроме того, Марию не покидает ощущение того, что эти зубы могут просто вывалиться в самый неподходящий момент. Именно это заставило её обратиться в нашу клинику.
Анализ клинической ситуации.
Рекомендуемые статьи по теме:
Вы планируете имплантацию. Что нужно знать еще до консультации имплантолога?
Вы планируете протезирование. Что нужно знать об этом еще до консультации стоматолога?
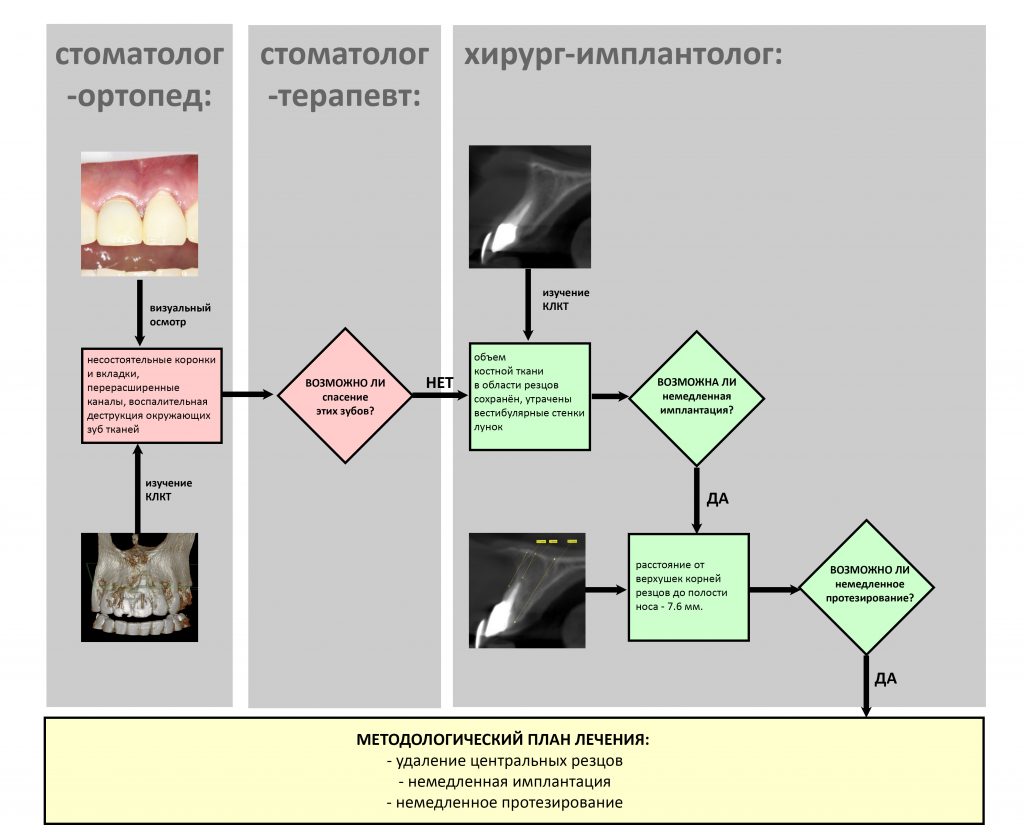
При первом обращении мы составили Марии план обследования. Именно ПЛАН ОБСЛЕДОВАНИЯ, поскольку для составления плана лечения, одного или нескольких, нам нужно иметь чёткое представление о клинической ситуации.
Важная ремарка. Некоторые пациенты требуют составить план лечения (прежде всего, финансовый) еще до того, как им провели обследование, диагностику и собрали необходимое количество данных для его составления. Такие "планы", особенно заочные, являются не более, чем фантазией, не имеющей под собой ни обоснования, ни твердой уверенности в правильном подходе. Стоит ли в таких случаях удивляться значительному расхождению между ожидаемым и реальным, в том числе с точки зрения затрат? Пожалуйста, запомните: для того, чтобы правильно и точно составить план лечения, один или несколько, необходимы данные. Их можно получить только в ходе тщательного, глубокого и вдумчивого изучения клинической ситуациии. Это занимает время и требует каких-то усилий как со стороны пациента, так и со стороны доктора. Без этого нельзя давать никаких обещаний.
Девиз нашей клиники: «Раз и навсегда!». Базовый принцип нашей клиники: «Обещания нужно выполнять!». Чтобы соответствовать как девизу, так и принципам, нам нужно собрать диагностические данные, сопоставить их с нашими возможностями и составить методологические планы лечения для Марии.
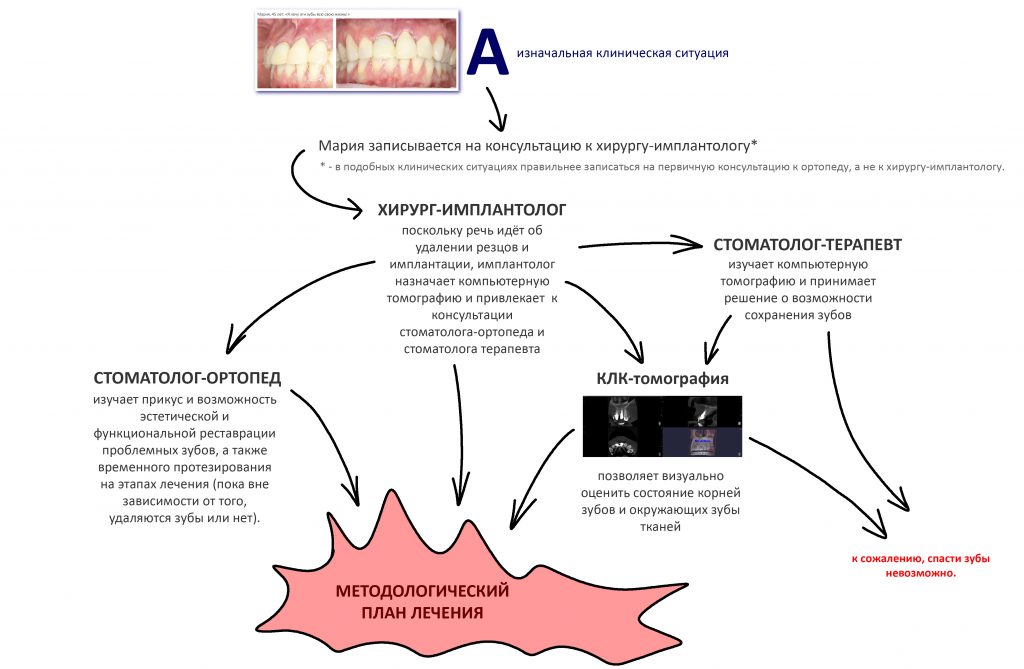
Первоначально Мария записалась к хирургу-имплантологу, поскольку предполагала, что зубы придётся удалять, потом ставить имплантаты, потом протезировать.
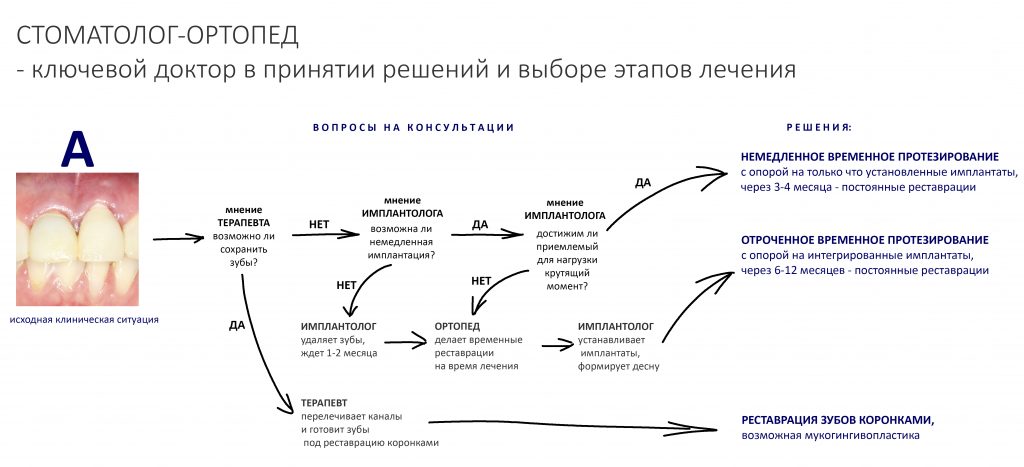
Однако, ключевым доктором в решении её проблемы является стоматолог-ортопед — именно он определяет основной порядок действий и спектр задач в ходе лечения.
Важная ремарка: Конечно, параметров, по которым мы оцениваем возможность немедленной имплантации и немедленного протезирования намного больше, но ключевым из них является именно крутящий момент, достижимый при установке имплантата - от 15 Нсм для одиночных имплантатов.
Поэтому пациентам, столкнувшимся с подобной клинической ситуацией, мы рекомендуем первоначально записываться именно к стоматологу-ортопеду, специалисту по протезированию зубов.
К счастью, каждый день в нашей клинике работают все необходимые специалисты, поэтому после проведения компьютерной томографии (это тоже можно сделать в нашей клинике), к первичной консультации привлекаются стоматолог-ортопед и стоматолог-терапевт.
Стоматолог-терапевт, специалист по лечению зубов: определяет возможность перелечивания и спасения проблемных зубов. К сожалению, мы нередко сталкиваемся с ситуациями, когда на удаление/имплантацию пациента направляют лишь потому, что терапевту другой клиники лень возиться с зубом, либо он не имеет необходимого для лечения оборудования. На этапе консультации наш доктор объективно оценивает возможность и целесообразность перелечивания проблемных зубов.
Стоматолог-ортопед, специалист по протезированию зубов: изучает окклюзию, оценивает возможность качественной эстетической и функциональной реставрации зубов. Во многом, именно он определяет ход работы, последнее слово всего остаётся за ним, остальные доктора просто выполняют его задания. Кроме того, стоматолог-ортопед должен подумать о временной реставрации зубов на этапах лечения, вне зависимости от того, будут они спасаться или удаляться.
Хирург-имплантолог: изучает состояние окружающих зубы тканей, оценивает возможность немедленной имплантации и немедленного протезирования, рассчитывает возможную атрофию и принимает решение о необходимости дополнительных процедур во время имплантации.
Применительно к описываемому клиническому случаю, алгоритм совместной работы будет выглядеть следующим образом:
У этого методологического плана есть существенный недостаток — при такой интенсивности хронического воспалительного процесса мы не можем гарантировать сохранение окружающих имплантат мягких тканей (почему, см. выше). А это значит, что как бы мы ни составляли наш план лечения,
всегда существует вероятность того, что всё пойдёт не по плану.
И мы должны учитывать этот факт в нашей работе.
Анализ клинической ситуации.
Таким образом, мы составили методологический план: операция немедленной имплантации, возможно, с немедленной нагрузкой, постоянное протезирование через 3-4 месяца.
Осталось уточнить детали предстоящих процедур и просчитать возможные риски. Для этого мы возвращаемся к изучению клинической ситуации.
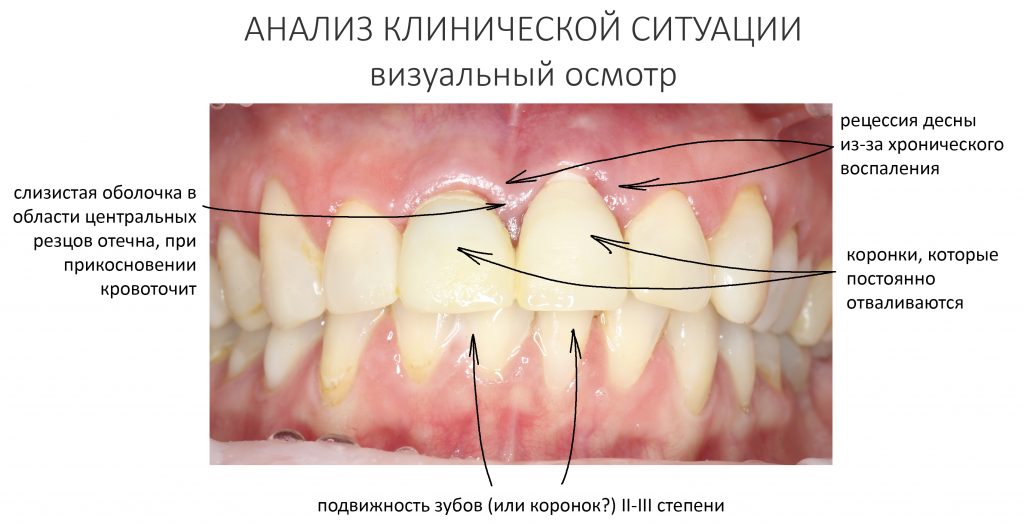
Визуальный осмотр:
Подвижность зубов (или коронок) II-III степени косвенно свидетельствует о разрушении периодонтальных связок и стенок лунок зубов. Подвижность является следствием хронического воспаления, когда окружающие зуб ткани остаются без питания и деградируют — и в совокупности это может существенно осложнить сохранение эстетических параметров окружающих имплантат тканей. Степень риска — высокая.
Еще одним предположением причин подвижности коронковых частей зубов может быть несостоятельность коронок и опорных культевых вкладок. В этом случае степень риска уменьшается.
Для уточнения степени риска по этому пункту нам необходима конусно-лучевая компьютерная томография, которую мы рассмотрим чуть позже.
Коронки, которые постоянно отваливаются — несостоятельность закрывающих зуб искусственных коронок приводит к инфицированию и повреждению краевого периодонта и, возможно в этом случае — к инфицированию корневых каналов и прикорневых тканей. Степень риска — средняя.
Слизистая оболочка в области центральных резцов отёчна, при прикосновении кровоточит — прямое следствие хронического воспаления. Пока слизистая оболочка воспалена, она не способна к регенерации. Это значит, что операционные раны на такой слизистой вряд ли будут нормально заживать. Степень риска — высокая.
Рецессия десны из-за хронического воспаления — признак запущенного длительного существующего воспалительного процесса, в результате которого разрушается, в том числе, костная ткань. В таких условиях её регенеративная способность, не говоря уже свойствах десны, существенно снижается. Скорее всего, на КЛКТ мы увидим утрату вестибулярной стенки лунки (что объясняет подвижность). Степень риска — высокая.
ИТОГО, по визуальному осмотру мы получаем высокую степень риска по трём пунктам из четырёх, и с полным правом можем назвать такие условия экстремальными для немедленной имплантации и немедленного протезирования.
Конусно-лучевая компьютерная томография
Ключевым методом анализа клинической ситуации и оценки степени рисков является КЛКТ. Несмотря на значительную диагностическую ценность, КЛКТ — это всегда дополнительный метод исследования, задача которого — уточнить, подтвердить или опровергнуть выводы, сделанные при визуальном осмотре. Иными словами, сама по себе компьютерная томография не является единственным и главным источником данных для планирования лечения. Без визуального осмотра, оценки и консультации врача — это бесполезная трата времени, денег и гигабайт.
Для простоты можно разделить полученные данные на «возможности» и «риски». Начнём с «рисков»:
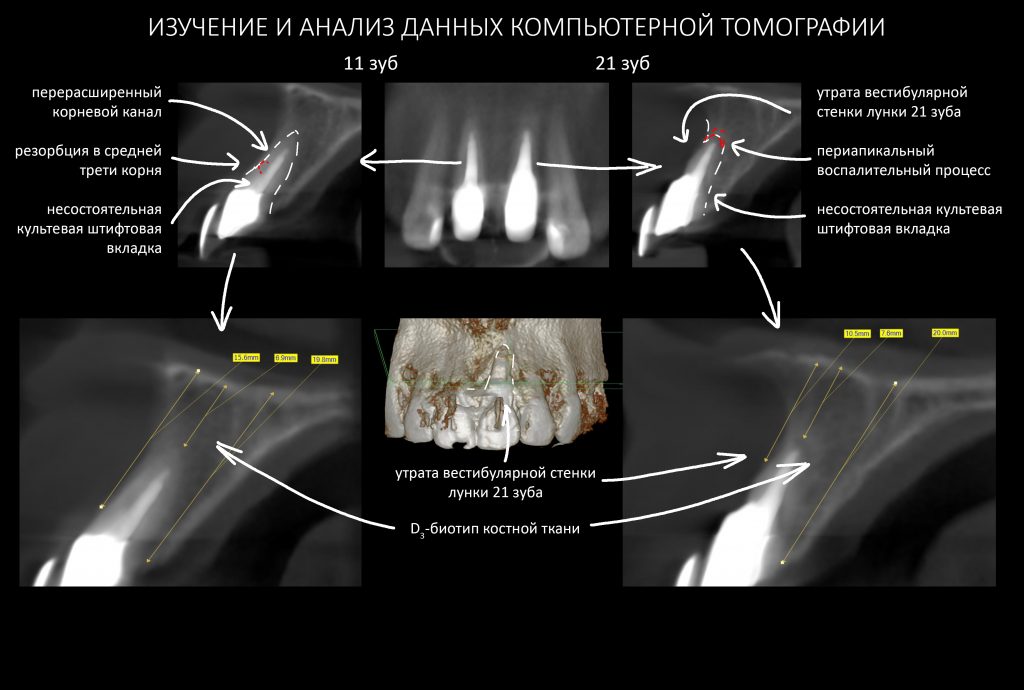
РИСКИ:
— перерасширенные корневые каналы и несостоятельные протетические конструкции — скорее всего, зуб развалится во время удаления, что может привести к существенному усложнению этой процедуры
— утрата вестибулярной стенки лунки 21 зуба вызвана хроническим воспалением и ставит под угрозу сохранение эстетических параметров тканей вокруг имплантатов
— чрезвычайно тонкая вестибулярная стенка лунки 11 зуба — удаление 11 зуба может спровоцировать её быструю резорбцию (особенно на фоне длительно существующего хронического воспалительного процесса), что также негативно отразится на эстетическом результате лечения
Вопреки распространенному мнению, ни резорбция корня, ни прикорневой хронический воспалительный процесс (киста или гранулёма) не увеличивают риски при немедленной имплантации, а потому мы можем не обращать на них внимания.
ВОЗМОЖНОСТИ:
— D3 биотип костной ткани довольно хорошо кровоснабжается и восстанавливается при устранении флогогена
— достаточный для стабилизации объём костной ткани, мы выяснили это путём проведённых измерений. Так, расстояние от верхушки корня до дна носовой полости в области 11 зуба составляет 6,9 мм, а в области 21 зуба — 7,6 мм, при общей высоте альвеолярного гребня в 19-20 мм.
Итого:
Сопоставив данные, полученные при визуальном осмотре и изучении конусно-лучевой компьютерной томографии, мы пришли к выводу, что немедленная имплантация (даже немедленная нагрузка) в этой клинической ситуации, хоть и является довольно рискованной, но вполне возможна. Принятию решений в таких случаях помогает соответствующая таблица:
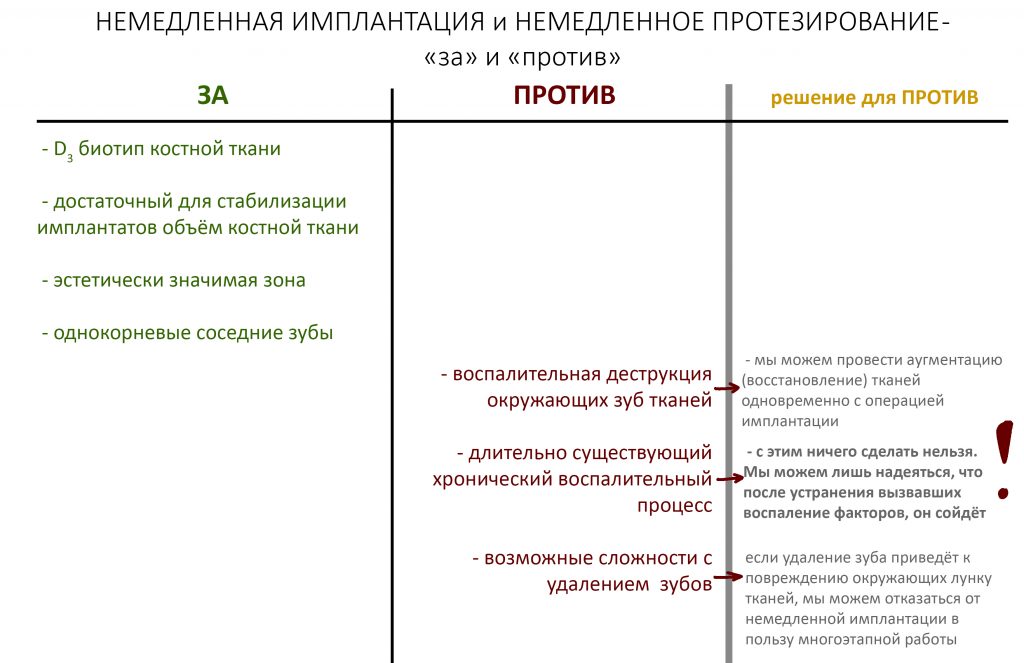
Фактически, единственным нерешаемым и непредсказуемым ПРОТИВ является длительно существующий хронический воспалительный процесс, который, продолжаясь, может привести к утрате эстетического результата лечения. Другие пункты ПРОТИВ вполне решаемы. Поэтому совместно с пациенткой Марией мы принимаем решение о немедленной имплантации в сочетании с немедленным протезированием.
Финальный план лечения, расчёты и запись на лечение
Мы составили план лечения:
— снятие силиконовых оттисков, для немедленного протезирования
— удаление 11, 21 зубов
— установка имплантатов в область 11, 21 зубов
— восстановление утраченных из-за воспаления тканей путём аугментации
— немедленное протезирование
— через 3 месяца после операции — постоянное протезирование
Мы предупредили пациентку у возможных изменениях плана, в ходе лечения, а именно:
— если при удалении зубов произойдёт существенное разрушение стенок лунки и/или повреждение окружающих тканей, мы закончим операцию удалением зубов, восстановим дефект зубного ряда композитными фасетками, приклеенными к соседним зубам, в дальнейшем будем планировать многоэтапную отсроченную имплантацию
— если при установке имплантатов мы не получим достаточный для немедленного протезирования уровень стабильности имплантатов (обычно менее 10 Нсм), то ограничимся формированием десны, а дефект зубного ряда восстановим композитными фасетками. В дальнейшем будет этап временного и постоянного протезирования.
— ну и, самое важное — если в послеоперационном периоде мы заметим существенную утрату мягких тканей или кости, то перед постоянным протезированием мы проведём мукогингивопластику, возможно, с еще одним комплектом временных коронок.
Исходя из плана лечения и его возможных изменений мы делаем необходимые финансовые расчёты (внимание, здесь приведены цены по состоянию на 2018 год. Актуальный прейскурант находится здесь>>):
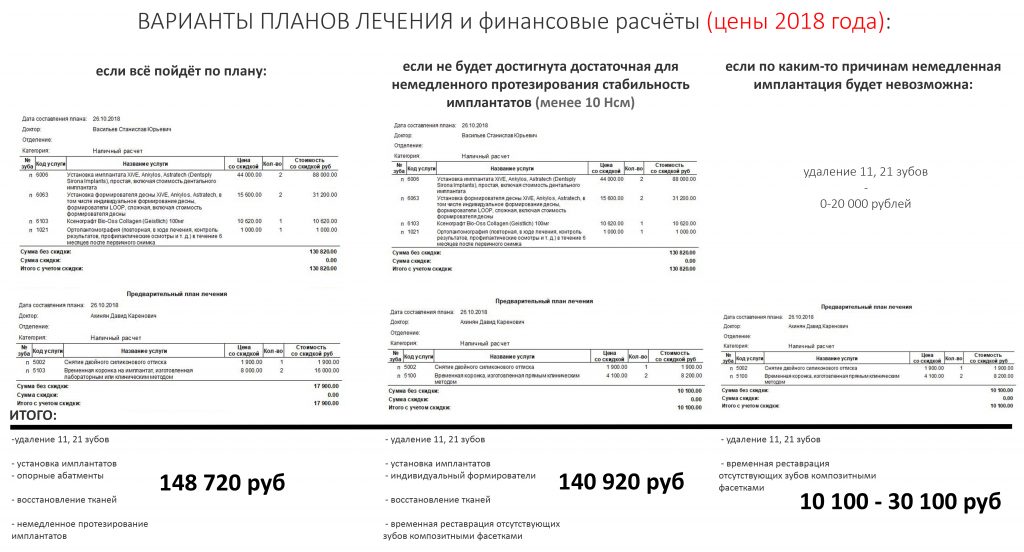
Важные ремарки к финансовым расчётам: -анестезия, наложение швов и прочие мелочи уже включены в стоимость операции имплантации, поэтому отдельно не выписываются. - установка любого имплантата любого производителя в нашей клинике стоит одинаково. Это позволяет выбирать имплантаты по медицинским показаниям, а не по финансовым возможностям пациента. - мы не жадные и не бедные, а большинство наших пациентов отнюдь не олигархи. Поэтому мы не стали включать стоимость удаления зубов в расчёты - это позволит Марии сэкономить немного денег. В прейскуранте эта позиция называется "поступить по совести". - аугментация лунки в рамках предстоящей операции - пустячная процедура. Брать за неё деньги нам не позволяет совесть. Поэтому пациент оплачивает только необходимые для неё материалы.
Иными словами, мы глубоко убеждены, что пациент должен знать всё, до самых мелочей, поэтому информируем его обо всех возможных вариантах развития событий. Ну и, разумеется, о стоимости этих самых вариантов. В нашей клинике есть правило (одно из многих) — если пациент до лечения не был проинформирован о плане и не знает стоимость предстоящих манипуляций — он может их не оплачивать.
Финансовый план Марию полностью устроил.
Далее, мы назначили день и время операции. Запись произвели следующим образом:
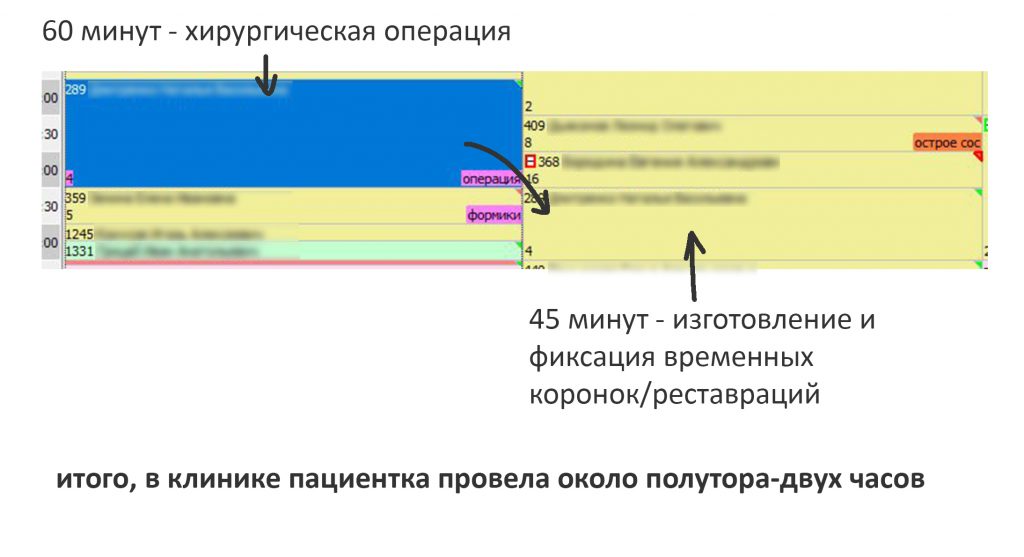
Шестидесяти минут для подобного хирургического вмешательства хватает с избытком. То же самое касается и времени, выделенного на изготовление временных коронок. Мы предупредили Марию, что в клинике она проведёт около полутора-двух часов при самом «долгом» варианте лечения.
Подготовка к операции.
Операции немедленной имплантации в подобных случаях занимают не больше 1 часа, даже если они сопряжены с остеопластическими или мукогингивопластическими процедурами. Поэтому нет смысла делать их под седацией или наркозом — намного проще, быстрее, безопаснее и дешевле проводить их под местной анестезией. Следовательно, как-то специально готовиться к хирургии не нужно — достаточно хорошо поесть перед приёмом и не опоздать к назначенному времени.
От антибактериальной профилактики (приёма антибиотиков перед операцией) мы отказались много лет назад, поскольку осознали её бесполезность при хроническом воспалении.
Профессиональную гигиену провели заранее.
Силиконовый оттиск, необходимый для последующего изготовления временных коронок/фасеток Давид сделал на этапе консультации.
Имплантационная система и необходимые материалы:
Для решения поставленной клинической задачи мы выбрали имплантационную систему Xive. Из имеющихся у нас трёх имплантационных систем, она лучше всего подходит для немедленной имплантации и немедленной нагрузки, и вот, почему:
Теоретически, для данной работы мы можем использовать абсолютно любую имплантационную систему, но с Xive это сделать проще. Тем более, что в клинике мы держим склад из более, чем трехсот имплантатов и компонентов, поэтому не переживаем по поводу того, что к моменту операции чего-то не будет в наличии. У нас всё всегда есть.
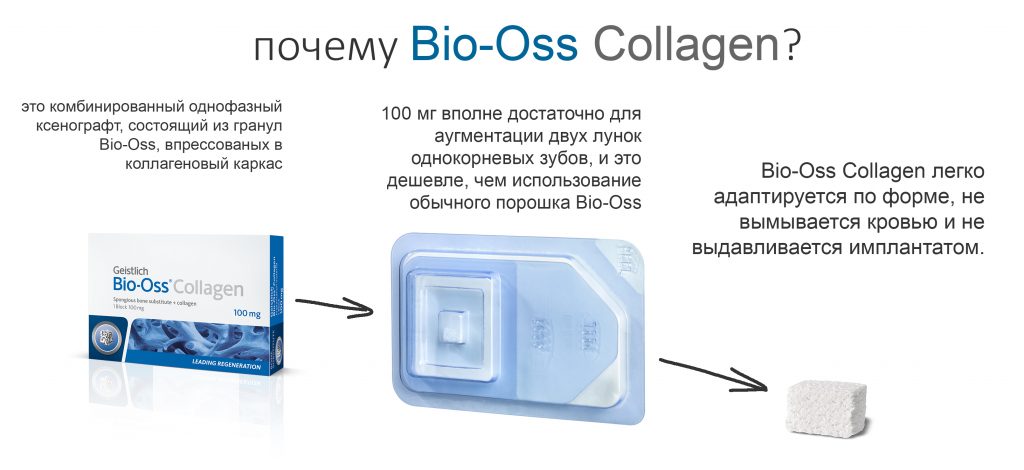
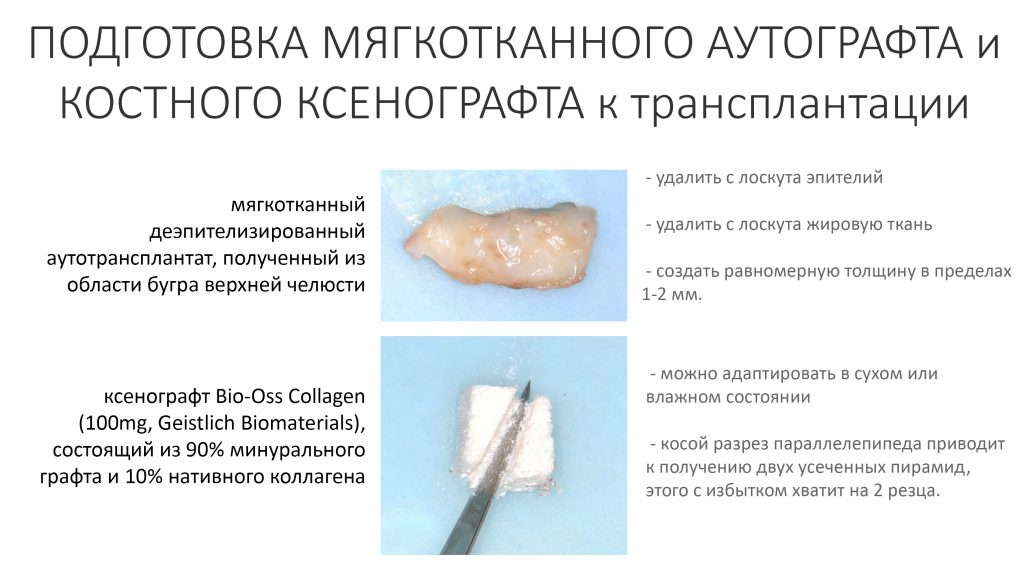
То же самое касается материалов. Для восстановления отсутствующей стенки лунки 21 зуба и для профилактики возможной атрофии в области 11 зуба мы используем Bio-Oss Collagen от Geistlich Pharma. Обоснование — это наиболее удобный ксенографт для работы в узких пространствах, в т. ч. в лунках удалённых зубов:
Так, мы взяли за правило (опять же, одно из многих) обосновывать и разъяснять пациентам всё, от необходимости применения биоматериалов до выбора имплантационных систем. Мы справедливо полагаем, что если доктор не может объяснить пациенту методику или необходимость применения именно этих барьерных мембран или графтов — значит, они не очень-то и нужны.
всему всегда есть объяснение.
Отсутствие внятных объяснений — повод усомниться в компетенции или заподозрить «развод на деньги».
В остальном, мы готовим обычные для имплантации инструменты:
в дополнение — инструменты для удаления зубов и пластики слизистой оболочки.
Проведение хирургического вмешательства.
Как правило, наиболее востребованная нашими пациентами премедикация — это 50 мл виски, рома или коньяка. Плюс, подробное разъяснение доктором хода предстоящей работы, ответы на беспокоящие вопросы и добрые напутственные слова. Это действует лучше любой седации.
Анестезия
Мы делаем такие операции исключительно под местной анестезией. Причин несколько:
— это быстро и дёшево
— это безопасно
— это существенно снижает травматичность хирургических вмешательств
— это этично, потому что пациент не теряет контроль за ходом операции и собственным состоянием.
— это просто, поскольку между доктором и пациентом остаётся взаимосвязь и взаимодействие. Проще говоря, для доктора пациент остаётся живым человеком, а не превращается в «кусок мяса» без чувств и эмоций.
— учитывая то, что хирургические операции в нашей клинике редко длятся больше 60 минут (даже двухсторонний синуслифтинг или остеопластика), ни седация, ни наркоз не выглядят целесообразными на столь короткое время.
Для качественного обезболивания нам необходимо 5,1 мл Убистезина форте (препарат артикаина с адреналином) — две инъекции по 1,7 мл в область удаляемых зубов и одна инъекция 1,7 мл в донорскую область, из которой мы возьмём лоскут для пластики десны.
На проведение анестезии уходит, в общей сложности, около 2 минут.
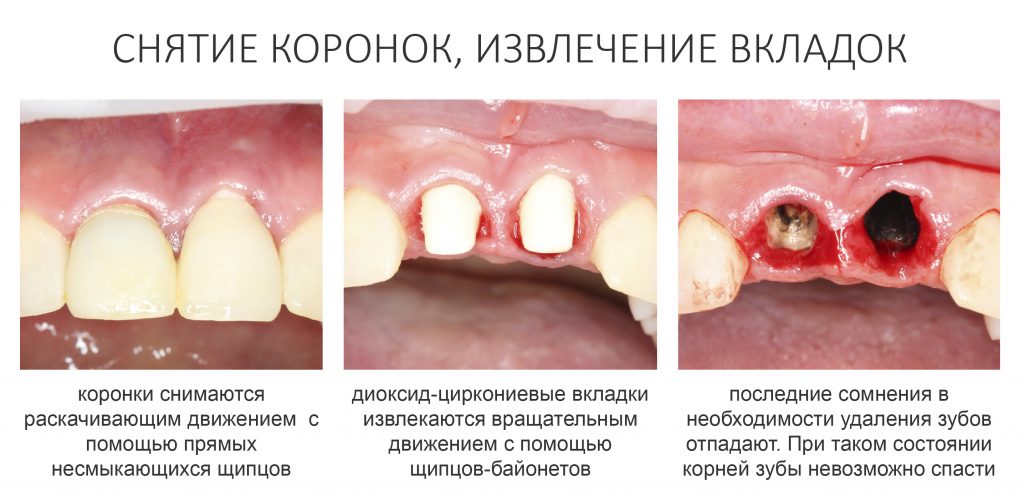
Снятие коронок, удаление вкладок
Если мы ставим задачей аккуратное и малотравматичное удаление зубов, нам необходимо избавиться от всего, что может этому помешать, а именно — от коронок и вкладок. Мы сняли коронки с помощью обычных прямых щипцов (даром, они отваливались каждые несколько месяцев), затем с помощью байонетов извлекли вкладки:
У нас отпали последние сомнения в целесообразности нашего плана лечения — при подобном состоянии корней 11, 21 зубов, их просто невозможно спасти. Следовательно решение об удалении/имплантации было правильным.
Кстати, на этом этапе можно сделать фото и показать его пациентке - как раз для того, чтобы у неё тоже не было сомнений в правильности принятых решений.
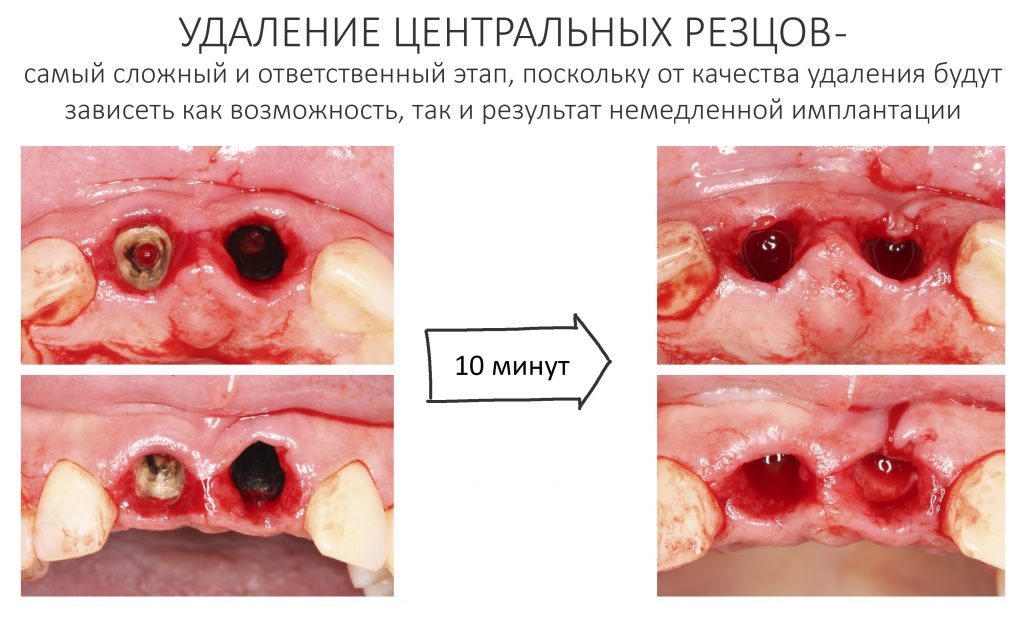
Удаление зубов.
Технически, это самый сложный и непредсказуемый этап нашей операции. От качества удаления зуба будет зависеть возможность не только немедленной имплантации, но и достижение желаемого результата. Именно поэтому мы уделяем ему столько внимания.
Ремарка автора: в качестве руководителя клиники я встречал множество высококлассных имплантологов, но крайне мало специалистов по качественному и малотравматичному удалению зубов (не говоря уже о зубах мудрости). Доктор может быть великолепным в плане остеопластики и имплантации, но при этом - быть полным профаном, если дело доходит до правильного удаления зубов. Почему так, ума не приложу.
Для удаления зубов мы используем прямой элеватор и тонкие «корневые» щипцы-байонеты. Сама процедура удаления занимает около 10 минут:
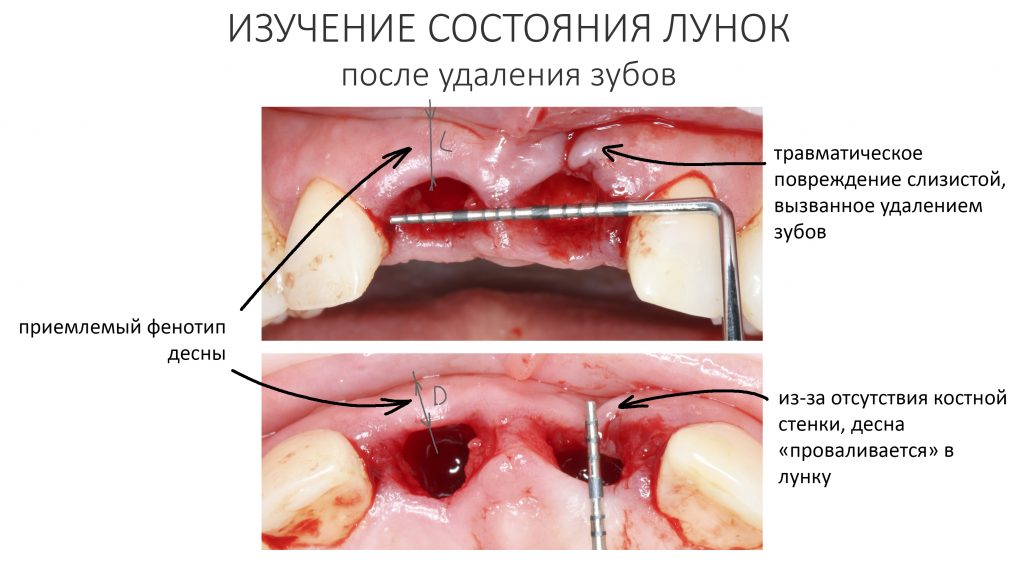
Давайте внимательно посмотрим на состояние лунок центральных резцов после удаления:
Приемлемый фенотип (сочетание толщины и ширины участка жевательной десны) — это, конечно, приятно. Но гораздо важнее сосредоточиться на рисках, их на этот момент два:
— травматическое повреждение слизистой, вызванное удаление зубов связано с тем, что при хроническом воспалении слизистая оболочка теряет эластичность, поэтому легко рвётся. Такая ситуация создаёт серьёзную угрозу эстетическому результату лечения, в зависимости от того, насколько быстро десна придёт в норму.
— как и предполагалось после КЛКТ, утрата костной стенки привела к тому, что десна провалилась в просвет лунки левого центрального резца. Это еще больше усугубляет клиническую ситуацию.
Для нас это не было неожиданностью. Зная закономерности изменений тканей при хроническом воспалении и данные КЛКТ, мы можем довольно точно предсказывать развитие клинической ситуации и соответственно к ней подготовиться. Именно поэтому, помимо обычной немедленной имплантации, мы запланировали аугментацию лунки с помощью биоматериалов и метода трансплантации лоскута (см. предварительные планы лечения).
Важная ремарка. В CLINIC IN мы взяли за правило рассматривать наихудший вариант развития событий как наиболее вероятный. Следовательно, план лечения составляется, что называется, по максимуму. Однако если ситуация оказывается проще, чем мы предполагали, то план изменяется сторону уменьшения расходов. Если происходит обратная ситуация (т. е. расходы на операцию больше озвученных ранее пациенту), то мы называем это "проблемой планирования", которую решаем за свой счёт. Потому что уговор дороже денег, и пациент не обязан оплачивать наши ошибки планирования.
Переходим к следующему этапу.
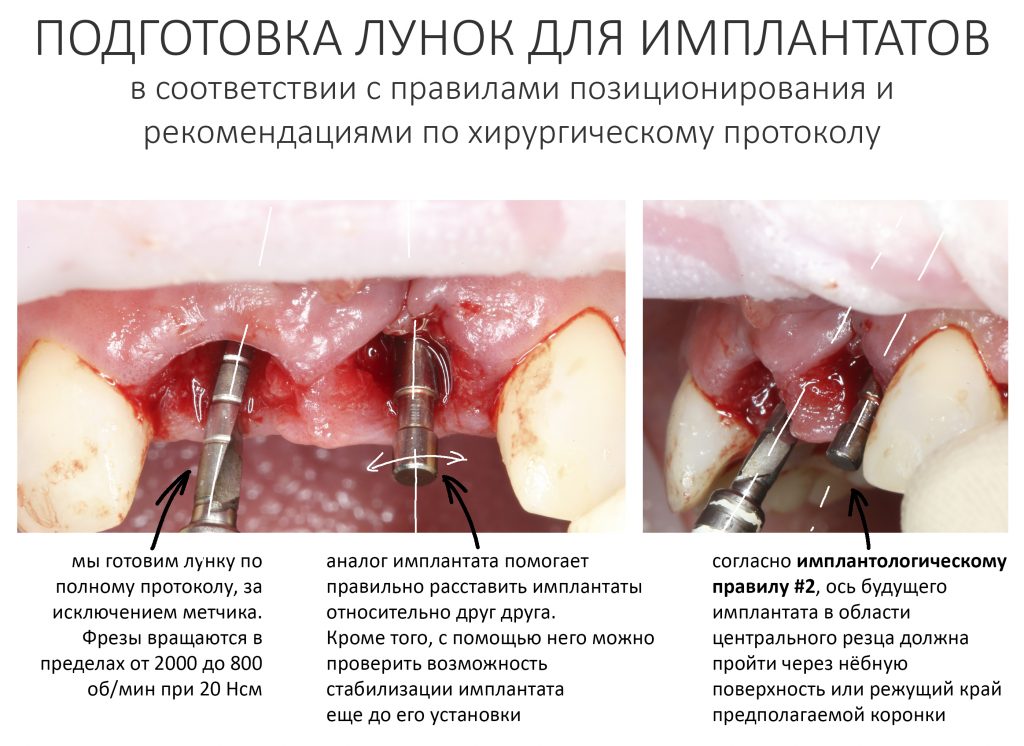
Подготовка лунок для имплантатов
Прежде, чем приступить к аугментации (пластике) лунок зубов, мы подготовили лунки для имплантатов. В таких клинических случаях нет необходимости в использовании шаблона. Вместо этого, мы применяем общепринятые правила позиционирования и соблюдаем рекомендации производителя по хирургическому протоколу:
В процессе ирригации лунки промываются, что позволило нам еще раз подтвердить ранее сделанные выводы. С помощью аналогов имплантатов, входящих в хирургический набор Xive, мы проверили возможность стабилизации имплантатов в будущих лунках. Исходя из правил подбора и позиционирования имплантатов (я очень рекомендую почитать об этом здесь>>) мы остановились на Xive S диаметром 3,4 мм и длиной 13 мм.
Подготовка двух лунок для имплантатов занимает около 10 минут.
Трансплантация десны, аугментация лунки
Для определения размеров будущего мягкотканного аутотрансплантата мы использовали пародонтологический зонд. С помощью него мы выбрали донорскую зону (бугор верхней челюсти или небная сторона альвеолярного отростка верхней челюсти в области моляров), с помощью скальпеля получили необходимый по размеру аутотрансплантат (мягкотканный лоскут для пересадки).
Затем, мы подготовили ксенографт Bio-Oss Collagen. Обычно на 2 зуба (центральных резца) с избытком хватает 100-миллиграмовой упаковки. Имеющийся в ней параллелепипед мы поделили на 2 усеченные пирамиды с основанием в 2/3 ширины изначального блока.
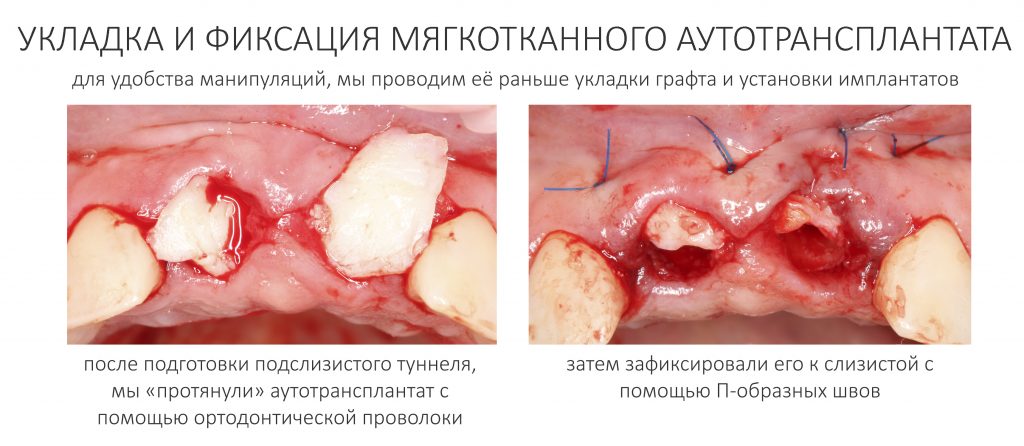
Если вы когда-нибудь видели подобные операции, то наверняка обращали внимание на порядок действий — сначала устанавливаются имплантаты, затем укладывается графт и только потом фиксируется мягкотканный аутотрансплантат. Для удобства в этом и похожих клинических ситуациях мы поменяли порядок действий:
Сначала мы провели и зафиксировали деэпителизированный соединительнотканный аутотрансплантат (ССТ). Для этого мы сформировали тоннель и использовали ортодонтическую проволоку в качестве проводника. Подробнее об этой методике можно почитать здесь>>.
Затем уложили ксенографт. Особенностями Bio-Oss Collagen являются удобство адаптации, устойчивость к вымыванию и выдавливанию, поэтому мы просто уложили полученные ранее пирамидки вестибулярно относительно будущего имплантата, после чего прижали их с помощью уже упоминавшихся аналогов имплантата, входящих в хирургический набор имплантационной системы Xive (кстати, при работе с другими имплантационными системами для паковки графта в лунке можно использовать круглые остеотомы для синуслифтинга).
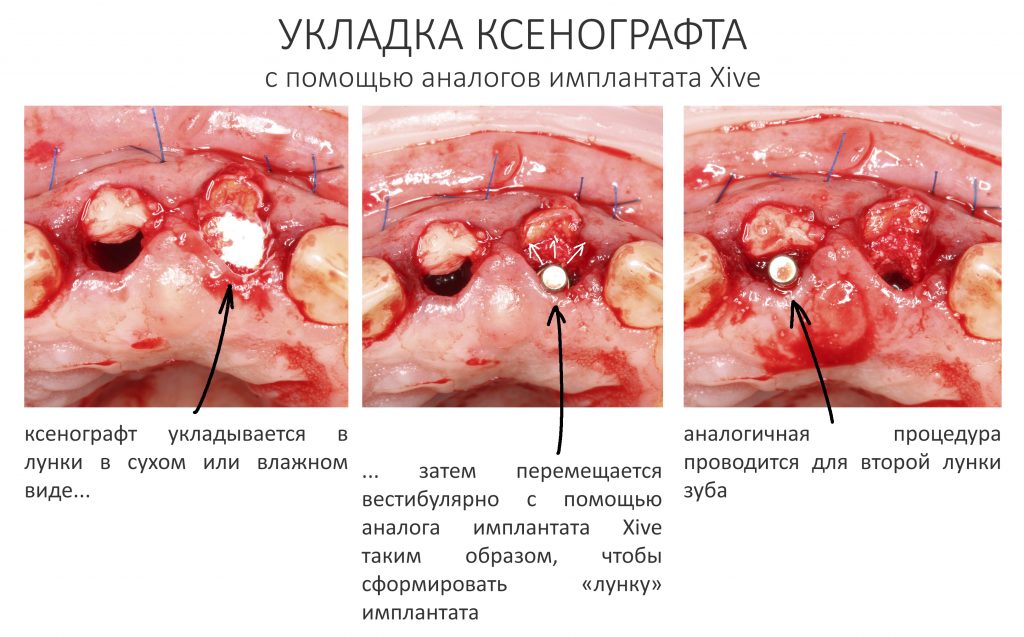
В совокупности, аугментация лунок перед установкой имплантатов занимает около 20 минут — и это самый долгий из всех хирургических этапов лечения.
Установка имплантатов
По ряду уже упомянутых выше причин, для решения этой клинической задачи мы выбрали имплантаты Xive. Лунки для них мы уже приготовили. возможную первичную стабильность оценили. Имплантаты мы установили с усилием чуть больше 15-20 Нсм — такого крутящего момента более, чем достаточно, особенно если учесть, что временные коронки будут соединяться между собой.
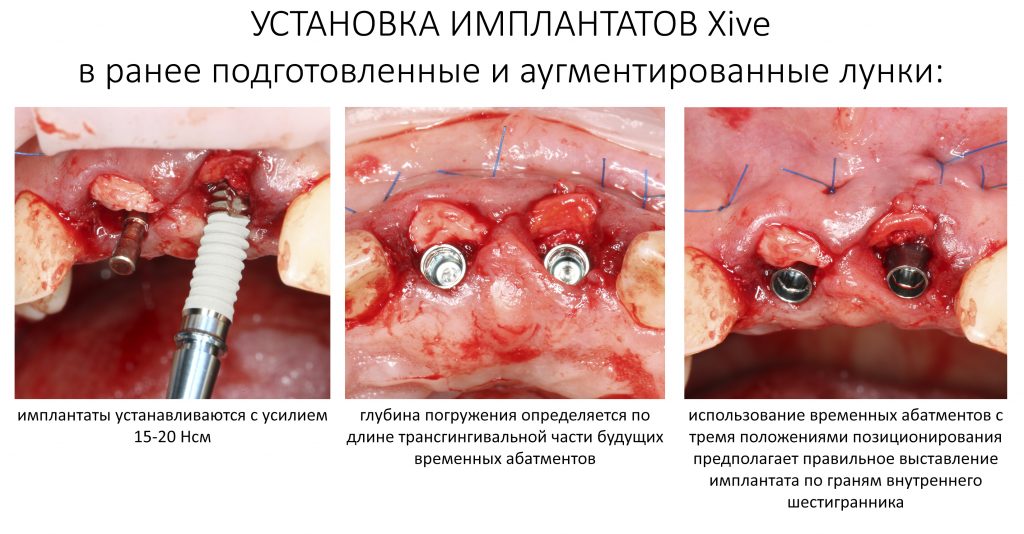
Подробно о том, что такое крутящий момент и хирургический протокол можно прочитать здесь>> и тут>>, соответственно. Из-за использования специальных индивидуализируемых временных абатментов, имеющих только три положения, нам нужно позиционировать платформу имплантатов по граням. Это очень просто — мы выводим вырез абатмента TempBase (он входит в комплект поставки) вестибулярно.
После перкуторной проверки стабильности имплантатов и точности позиционирования, мы переходим к следующему этапу — сохранению десневого контура.
Установка имплантатов занимает около двух минут.
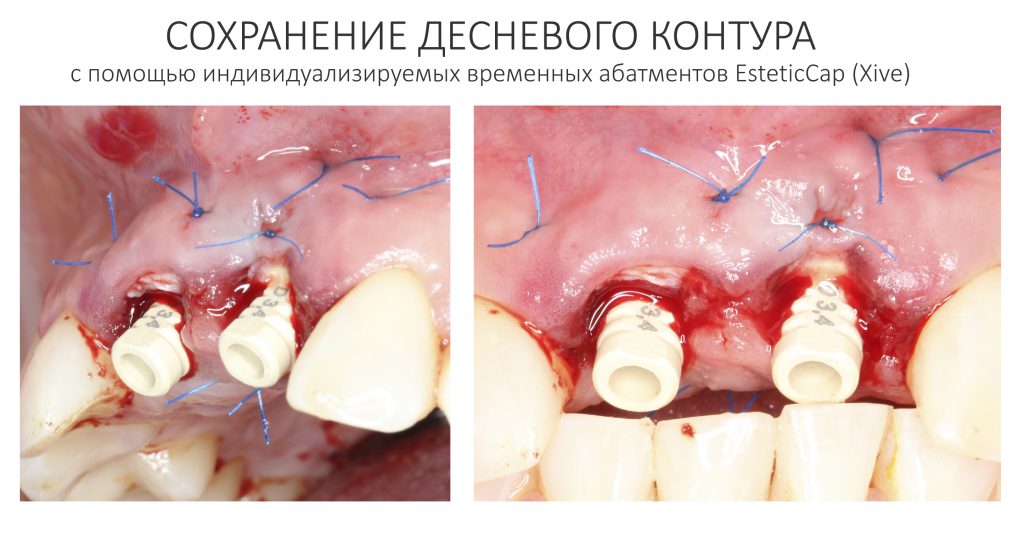
Сохранение десневого контура
Для этого мы используем индивидуализируемые временные абатменты Esthetic Cap треугольного сечения, являющиеся уникальной разработкой Xive. Об их преимуществах для решения подобных задач можно прочитать здесь>>, а тема формирования и сохранения десневого контура подробно раскрыта тут>>. Очень рекомендую прочитать.
Абатменты позиционируются в трех положениях, потому мы заранее выровняли платформу по граням. Усилие, с которым устанавливаются абатменты, не превышает 10-14 Нсм.
На этом хирургический этап лечения заканчивается.
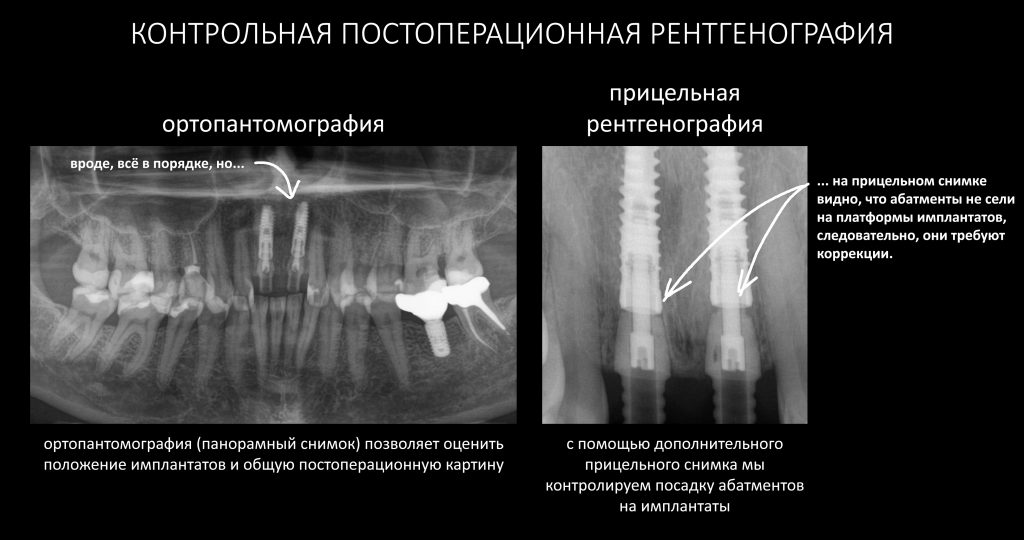
Мы сделали рентгеновские контрольные снимки — панорамный для оценки положения имплантатов и прицельный для контроля посадки абатментов.
На последнем видно, что абатменты (особенно правого на фото зуба) не сели на свои места, между ними и платформами имплантатов есть щель — и эта ситуация наглядно демонстрирует, ПОЧЕМУ такие снимки необходимы. Мы вернули пациентку в хирургический кабинет и провели коррекцию абатмента (уменьшили ширину трансгингивальной части), После чего, проводили пациентку в кабинет стоматолога-ортопеда для временного протезирования.
Установка абатментов занимает 2 минуты.
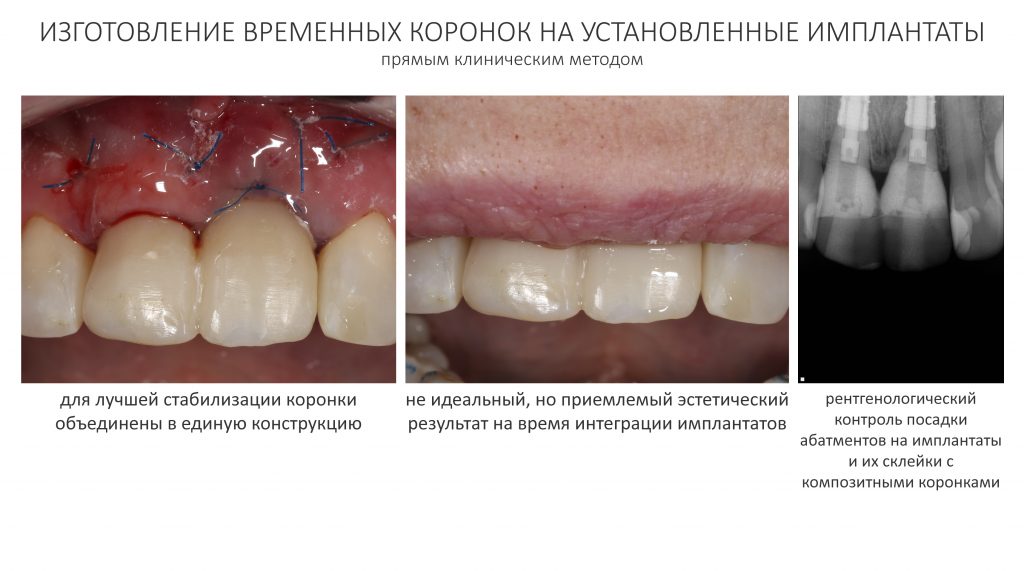
Изготовление временных протетических конструкций
С имеющимся силиконовым оттиском изготовление композитных временных коронок на временных абатментах Esthetic Cap занимает около получаса. Особое преимущество заключается в том, что указанные абатменты имеют сформированную (и скорректированную ранее) трансгингивальную часть, а это значит, что риск попадания композита под десну в процессе изготовления коронок отсутствует.
После фиксации временных коронок мы делаем прицельный контрольный снимок для контроля посадки абатментов на платформу и оценки качества изготовления композитных реставраций.
Таким образом, мы завершили основную часть работ. В общей сложности, Мария провела в операционной и кабинете стоматолога-протезиста чуть меньше полутора часов. За это время мы удалили два центральных резца, аугментировали лунки, установили два имплантата и сделали две временные коронки.
Следом идёт самый сложный, ответственный и малопонятный этап нашей работы — период реабилитации.
Период реабилитации
«Самый сложный, ответственный и малопонятный…» — на мой взгляд, это лучшие определения для периода постоперационной реабилитации. Судите сами — в доступной литературе и популярных интернет-публикациях есть много картинок «до» и «после», есть описания операций, долгосрочные наблюдения и т. д., но крайне мало информации о том, что происходит с пациентом после хирургической операции и, как результат — отсутствие единого представления о постоперационных рекомендациях и назначениях. При этом, большинство осложнений хирургического этапа происходит именно после операции — и потому очень странно, что подавляющее большинство докторов и авторов уделяют ему так мало внимания.
К счастью, CLINIC IN — это не большинство. С первого дня работы у нас есть как представление о том, что происходит с пациентом после операции (читайте здесь>>), так и чёткие алгоритмы ведения постоперационной реабилитации, схемы взаимодействия и т. д. Поэтому, если у нас и случаются осложнения в постоперационном периоде, то крайне редко.
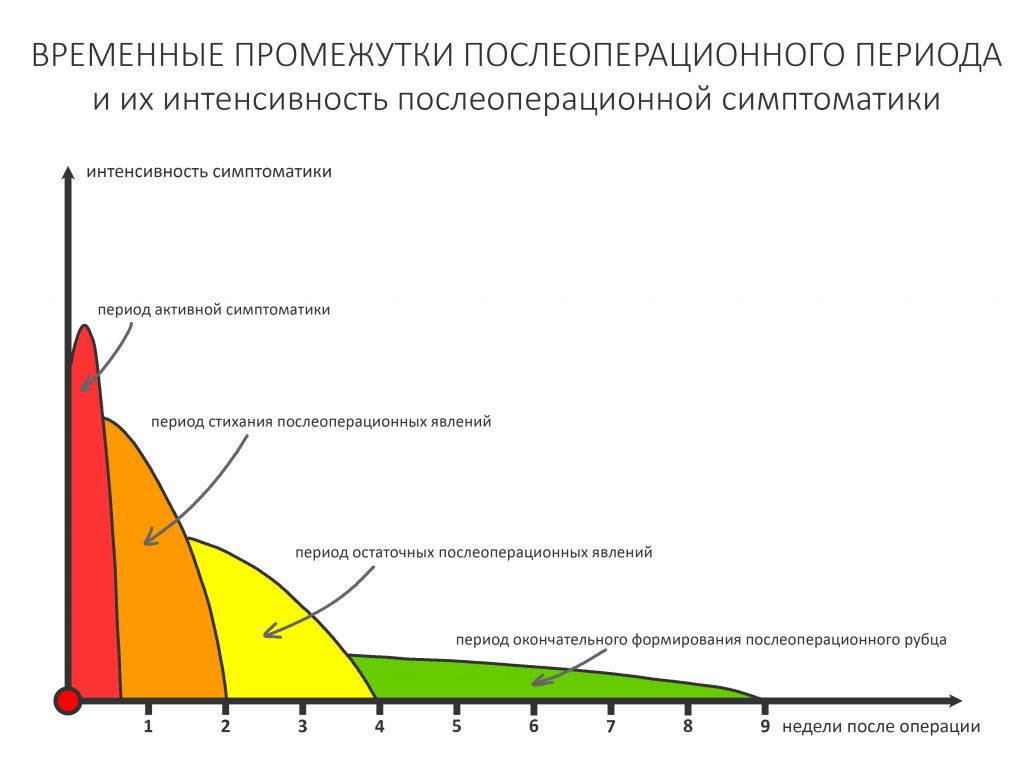
Если взять среднестатистический послеоперационную реабилитацию среднестатистического человека, то, с точки зрения клинической симптоматики, его можно разделить на несколько периодов.
— период активной симптоматики длится несколько дней (обычно 2-4 дня) и характеризуется выраженными явлениями, обычно сопровождающими травму: боли, отёки, кровотечение, ухудшение самочувствия, дискомфорт, повышенная температура тела и т. д. Их причиной является реакция организма на стрессовое воздействие – посттравматическое воспаление. С одной стороны, оно является пусковым механизмом регенерации, физиологического процесса, на котором строится вся современная имплантология. С другой, неконтролируемое посттравматическое воспаление, особенно усугублённое присоединившейся бактериальной инфекцией, может свести на нет весь результат операции, поэтому в этом периоде пациенты обязательно требуют наблюдения и, при необходимости, коррекции послеоперационной терапии.
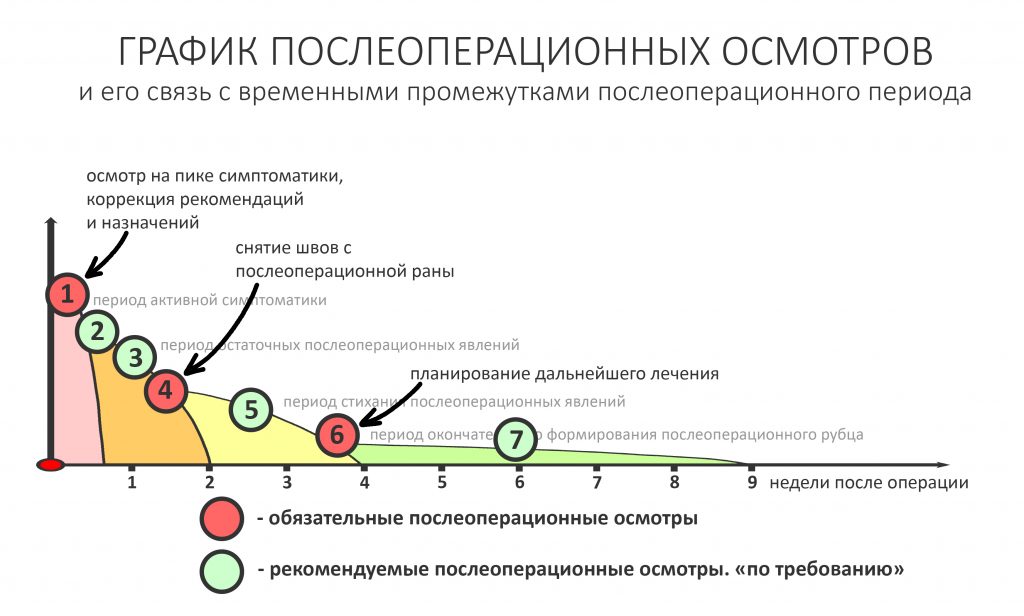
— период остаточных послеоперационных явлений (с 5 до 14 день), когда жалобы отсутствуют, а состояние и самочувствие пациента значительно улучшаются, хотя у него остаются следы от отёков и гематом, а края самой послеоперационной раны при прикосновении кровоточат. Мы отмечаем позитивную динамику и явный переломный момент в послеоперационной симптоматике –её интенсивность резко снижается, хотя некоторые риски осложнений её остаются. В этом периоде мы обычно снимаем швы и начинаем планировать дальнейшее лечение.
— период полного стихания послеоперационной симптоматики (с 2 по 4 неделю) характеризуется полным отсутствием как жалоб, так и каких-либо воспалительных симптомов. Их присутствие в этом периоде трактуется как осложнение и является поводом для пристального изучения состояния и ревизии области проведённой операции.
— период окончательного формирования послеоперационного рубца (с 4 до 10 неделю), симптоматика отсутствует, окончательно формируются новые контуры окружающих имплантат тканей. В этом периоде мы можем говорить о завершении рубцевания послеоперационной раны и сделать более-менее точный прогноз по результатам операции (особенно остеопластической) – далее, если и будут какие-то изменения, то не столь значительные. Особенно это заметно при немедленной имплантации – в этом периоде за счёт атрофических изменений альвеолярный гребень принимает свою «новую форму», иногда существенно отличающуюся от изначальной. При необходимости, в этом периоде мы корректируем десну путём мукогингивопластики.
— период завершения остеоинтеграции (от 11 недели и далее), когда можно говорить о том, что имплантат интегрировался, и планировать протезирование или/и формирование десны.
Нет никакой необходимости гонять пациента в клинику каждый день «на перевязки». Вместо этого мы планируем осмотры на границы означенных периодов:
Также не лишним будет напомнить, что наш организм — это сложная высокоорганизованная и совершенная машина, воспринимающая хирургическую операцию как травмы и отвечающая на неё соответствующей, выработавшейся в процессе длительной эволюции, реакцией. Воспалением с последующей регенерацией.
Наша задача как докторов — создать такие условия, в которых организм справится в травмой в кратчайшие сроки и без последствий. Или, как минимум, не мешать ему.
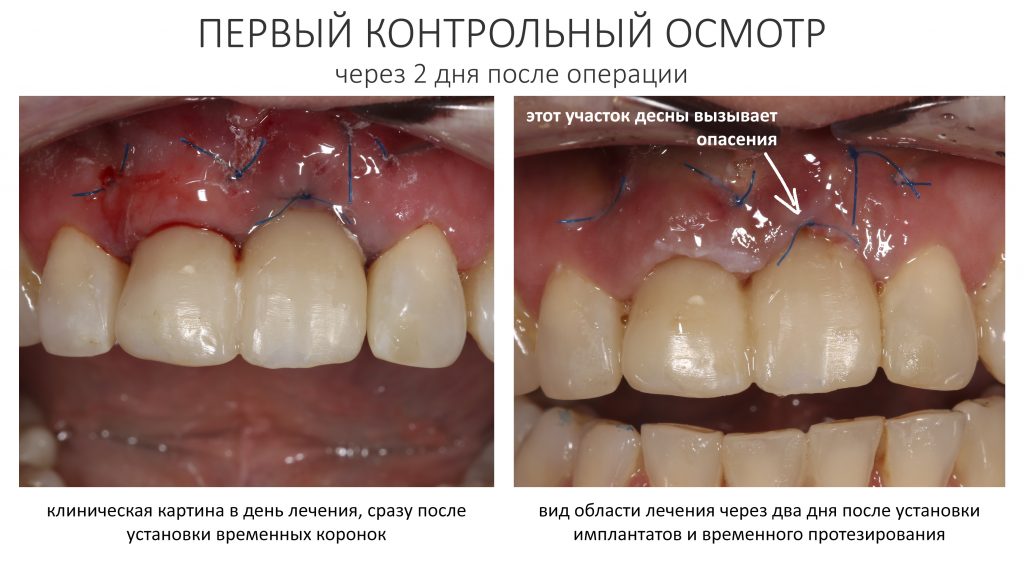
Первый же контрольный осмотр заставил нас с Давидом серьёзно понервничать:
Отёчная десна — это нормальное явление в послеоперационном периоде. Но нарастающая рецессия десны (кстати, связанная с операционной травмой и длительно существующим хроническим воспалением), если не восстановится, то может серьёзно ухудшить эстетический результат лечения. Мы предполагали подобное развитие событий — и именно поэтому с самого начала я назвал клиническую ситуацию «экстремальной» для немедленной имплантации и немедленной нагрузки.
Когда в ближайшем периоде заживления вдруг вылазит похожая проблема, лучше не пороть горячку, а дождаться стихания постоперационного воспаления и уже потом, в спокойном режиме, её исправлять. На всякий случай, мы предупредили Марию, что после интеграции имплантатов перед изготовлением постоянных коронок на имплантаты, нам может потребоваться гингивопластическая операция.
К счастью, уже через 6 недель после операции вдруг выяснилось, что ничего исправлять не нужно:
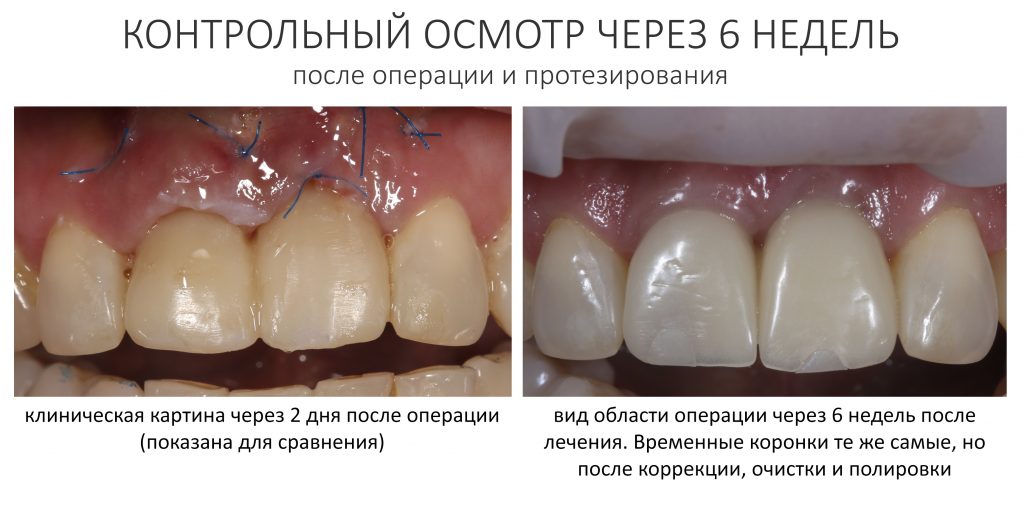
Фактически, нам осталось лишь дождаться приемлемого уровня остеоинтеграции имплантатов, — примерно 2-3 месяца, — и можно переходить к постоянному протезированию.
Постоянные протетические конструкции
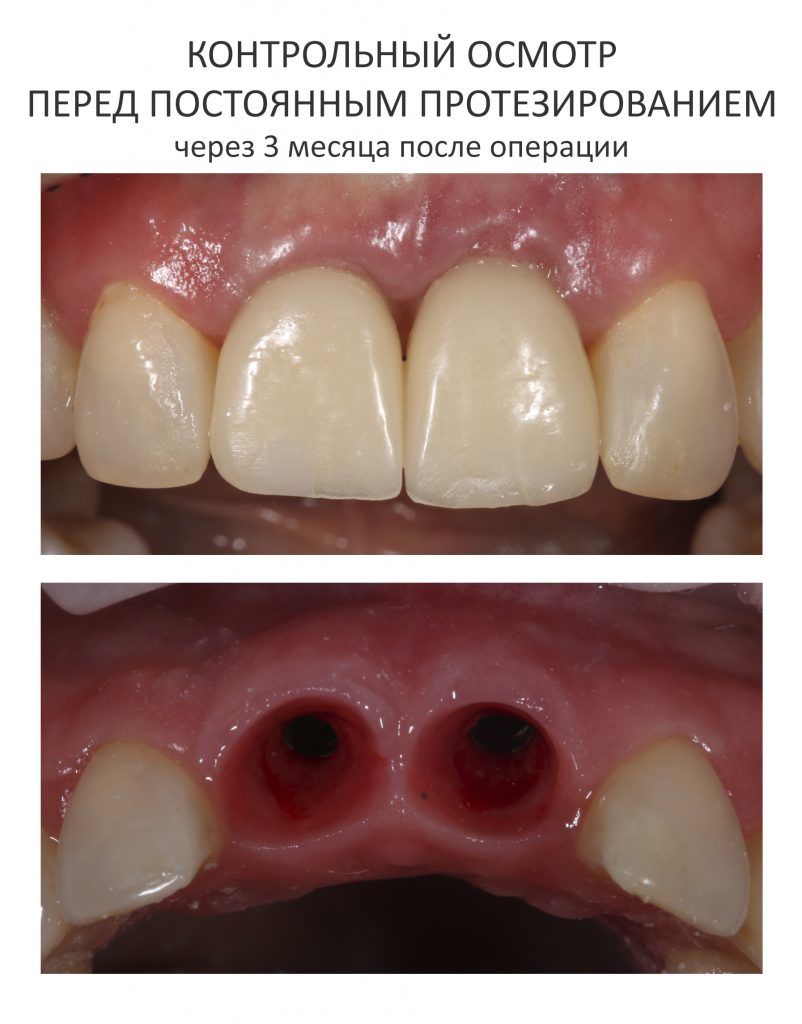
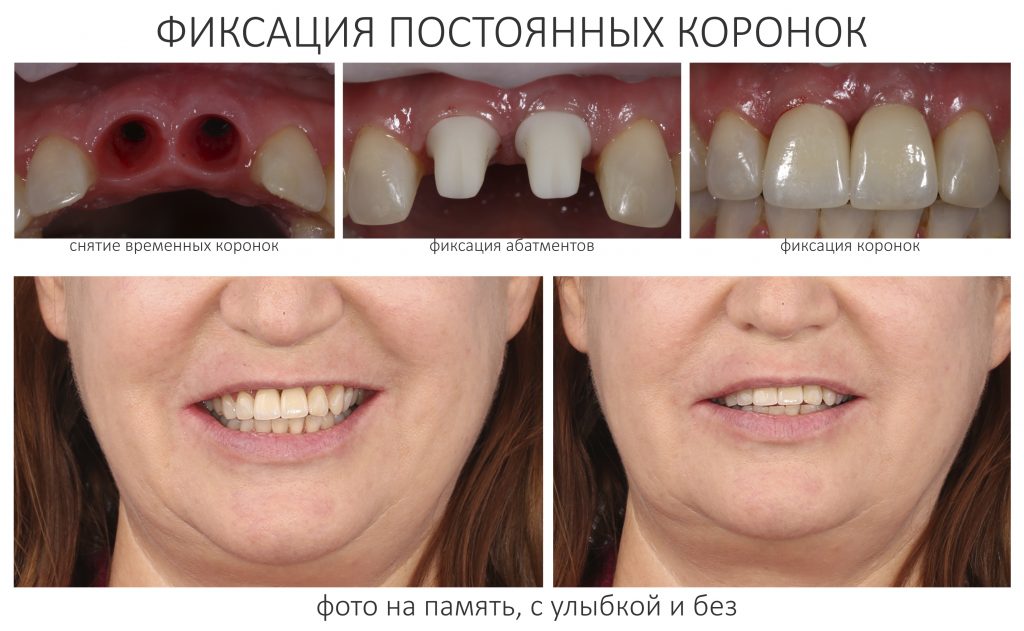
Через три месяца мы сняли коронки с имплантатов, чтобы оценить качество формирования десневого контура:
С этого момента можно перестать переживать — десневой контур сформировался правильно, мы получили достаточный объём и качество окружающей платформу имплантата десны. Можно приступать к изготовлению постоянной протетики. Подрядчиком стала зуботехническая лаборатория French Creative, одна из топовых лабораторий Москвы.
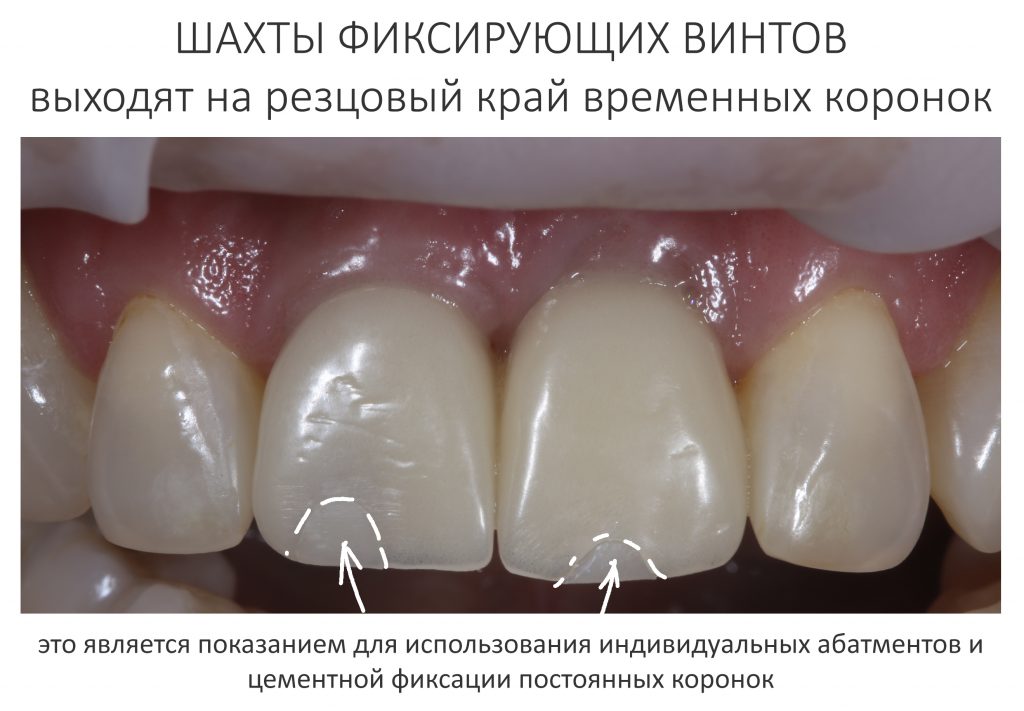
На фотографиях с временными коронками, — я уверен, вы обратили на это внимание, — шахты фиксирующих винтов выходят на режущий край:
Поэтому для постоянных протетических конструкций мы выбрали цементную фиксацию на индивидуальных абатментах.
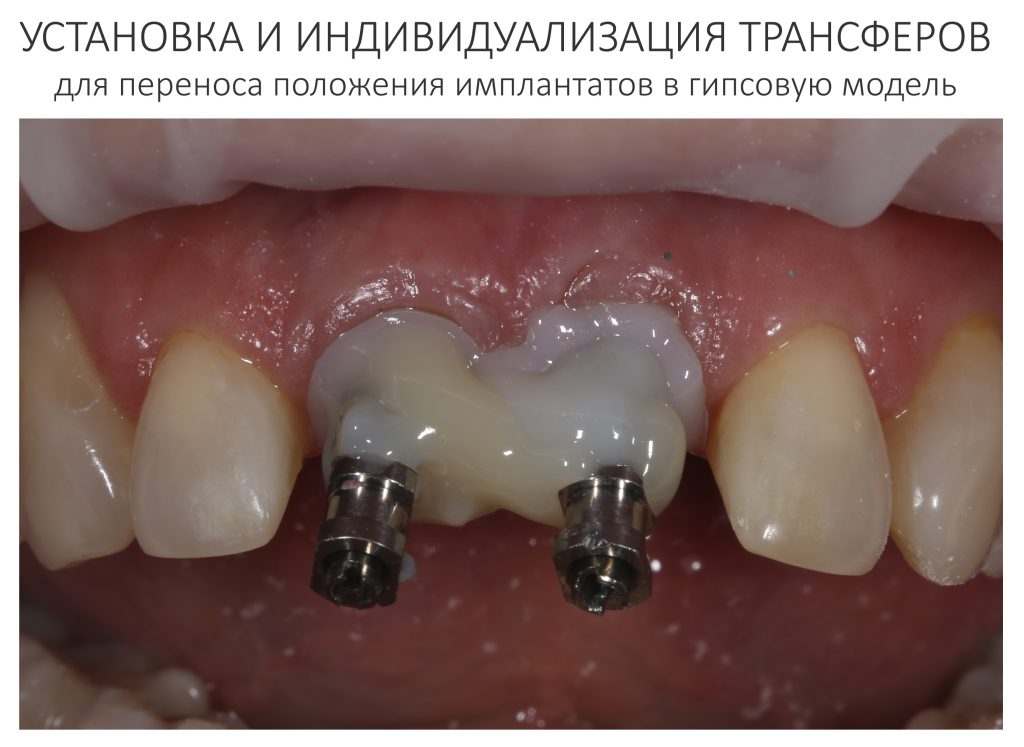
На первом этапе зафиксировали и индивидуализировали трансферы, с помощь которых положение имплантатов переносится в гипсовую модель:
затем сняли оттиски и передали из в зуботехническую лабораторию. Кстати, на этом этапе мы также рекомендуем делать прицельные снимки для контроля посадки трансферов.
Процесс изготовления постоянных коронок состоит из нескольких этапов, а все лабораторно-клинические работы занимают 1-2 недели.
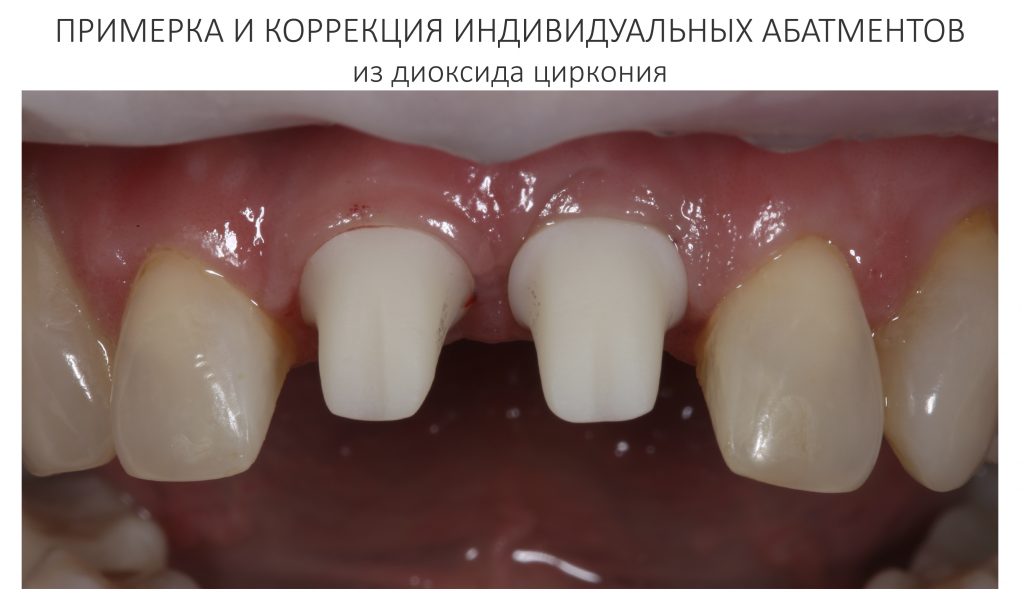
Сначала диоксида циркония изготавливаются индивидуальные абатменты, передаются в клинику для примерки и коррекции:
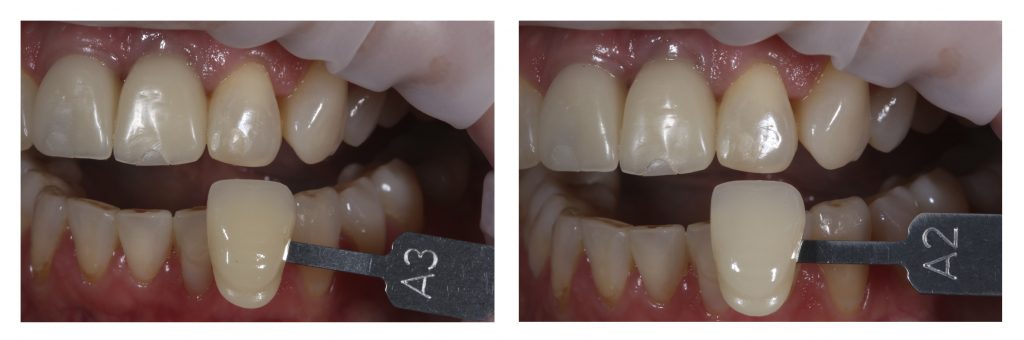
Следом идут керамические коронки, для которых предварительно выбирают цвет и фактуру:
Конечно, на этом этапе неоценимую помощь нам оказывает цифровая фотография.
Понимая, что подобные коронки делаются раз и на всю жизнь, один-два раза их примеряют и корректируют.
И вот, в жизни Марии наступил долгожданный день — окончательная фиксация керамических коронок на установленные имплантаты:
При этом, она ни дня не оставалась без зубов, была полностью социализирована и жила обычной жизнью. Спустя 5 месяцев после удаления, поставленную Марией клиническую задачу можно считать решёной. Но это с её точки зрения. С нашей же, всё самое интересное только начинается.
Оценка результатов
С того момента, как имплантаты начинают «жевать». в окружающих их тканях происходит ряд изменений, в совокупности называемых «ремоделированием», зубочелюстная система адаптируется к новым, пусть и искусственным зубам, а сам человек попросту должен привыкнуть к протезам и научиться за ними ухаживать. Все эти процессы могут занимать много времени, от месяца до года, в течение которых меняется качество жизни человека, конфигурация окружающих имплантат тканей, форма десны и т. д. Поэтому то, что сразу после завершения лечения выглядело чудесно, через год может оказаться просто ужасным и, кроме того, причинять пациенту массу неудобств.
В нашем понимании успешный результат лечения — это отнюдь не установленный и не интегрированный имплантат, и даже не установленная на него коронка. Мы считаем, что успех проведённого лечения — это
стабильно высокое качество жизни пациента в течение длительного времени
К этому обширному и малопонятному понятию можно отнести:
— стабильное состояние окружающих имплантат тканей
— целостность имплантатов и протетических конструкций
— приемлемая с точки зрения пациента эстетика
— восстановленная функция
— восстановленная социализация и психологическое состояние пациента
— удобство самостоятельной гигиены и ухода
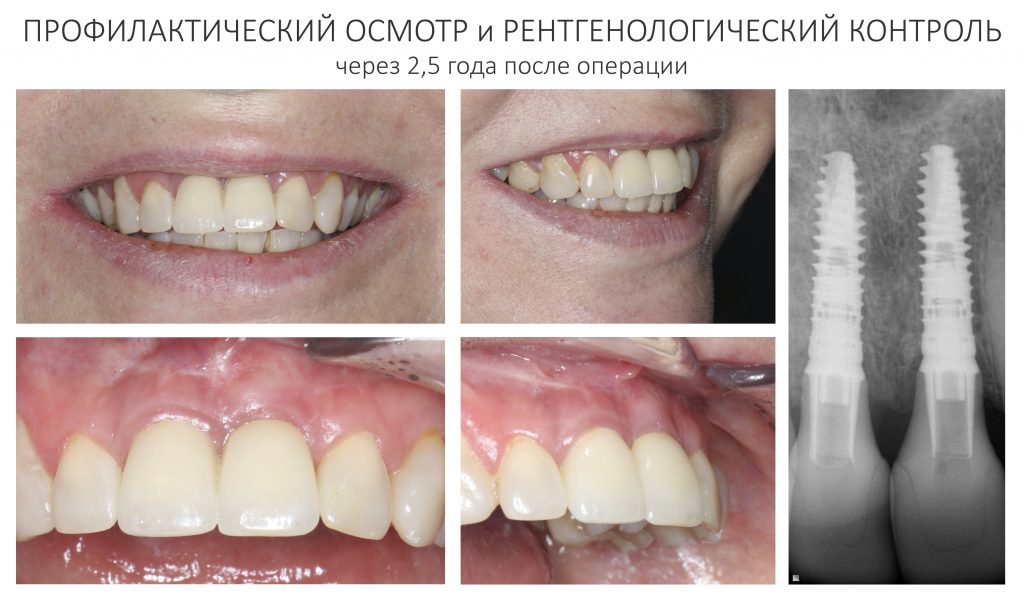
Только при выполнении вышеупомянутых требований мы можем говорить об успешном завершении лечения. Поэтому для оценки результата (и профилактики возможных проблем) , мы приглашаем Марию на регулярные профилактические осмотры. К настоящему моменту их было четыре.
На профилактических осмотрах мы обязательно делаем снимки и фотографии, а также подробно расспрашиваем о качестве жизни.
Вот клиническая картина и рентгенологический контроль через 2,5 года после имплантации и протезирования:
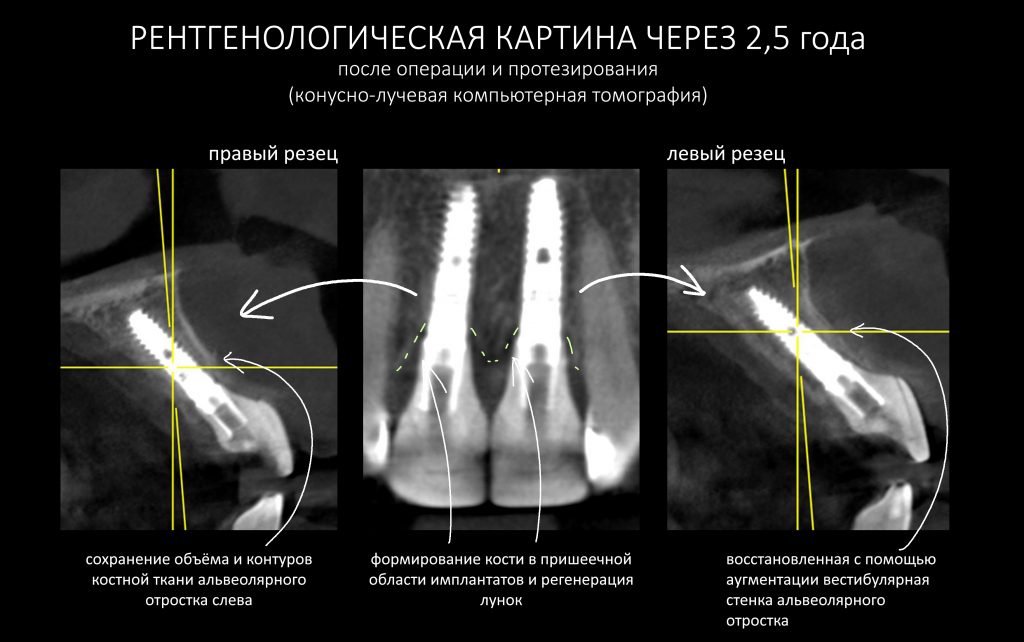
Данные конусно-лучевой компьютерной томографии области имплантации через 2,5 года выглядят более интересными:
Как видите, под приемлемыми объёмами и состоянием десны в области имплантатов скрывается надёжный фундамент — восстановленная и сохраненная с помощью аугментации костная ткань, состояние которой за два с половиной года только улучшилось.
С точки зрения функционала, Мария не чувствует принципиальной разницы между естественными здоровыми зубами и коронками на имплантатах (последние она находит «более симпатичными») По её словам, она и думать забыла об имплантатах, а прошлые мучения с зубами кажутся ей «ночным кошмаром».
Можем ли мы говорить о том, что успешно справились с поставленной перед нами клинической задачей?
Думаю, можем.
Заключение.
Графомания — страшная и опасная штука. Перечитывая статью перед нажатием кнопки «Опубликовать», я сам удивился, насколько большую простыню можно накатать, описывая далеко не масштабный и не самый длительный в лечении клинический случай. Наверняка вы обратили внимание, что большую часть этой публикации занимает не столько мануал самой операции, сколько рассуждения и разбор данных до и после неё. Потому что, как я писал ранее, мануала в хирургии очень мало, и хорошему хирургу гораздо больше приходится работать головой, а не руками. В отличие от распространённого среди стоматологов мнения, я считаю, что правильно проведённое лечение — это результат правильных мыслей, рассуждений и выводов, грамотного планирования, вдумчивой и обоснованной реализации, а не точного повторения хирургического протокола и выполнения каких-то там «стандартов».
Есть еще один момент, на который я хотел бы обратить ваше внимание. Это сомнения. Хорошего хирурга всё время одолевают сомнения, и потому он никогда не может гарантировать стопроцентный результат даже очень простых хирургических операций. Оптимальная, с точки зрения такого хирурга, тактика лечения должна находиться как можно дальше от сомнений, в зоне твердой уверенности.
Кто-то из вас, дорогие друзья, не найдёт ничего сложного в описанной выше клинической задаче. Однако, при решении этой задачи сомнений у нас было существенно больше, чем обычно. Потому что у неё были экстремальные условия, а вместе с ними — высокий уровень непредсказуемости результата, а потому даже точное повторение всех вышеописанных действий никак не гарантировало бы успех лечения.
Другими словами, нам просто повезло — и я честно признаюсь вам в этом.
Желаю, чтобы и вас никогда не покидала удача.
Спасибо, что дочитали до конца. Рекомендую посмотреть что-нибудь еще из рубрики Cделано в CLINIC IN. Не сомневаюсь, вам будет интересно.
С уважением, Станислав Васильев, хирург-имплантолог CLINIC IN