Вообще, остеопластике и остеопластическим материалам мы уделили достаточное количество внимания. Чтобы быстро войти в тему, я рекомендую почитать:
— Теория остеопластики: блоки, стружка, биоматериалы и остеогенез
— Простой синуслифтинг: Часть I, Часть II, Часть III— это большая статья, посвящённая самой распространённой остеопластической операции, её полезно и докторам почитать.
— Непростой синуслифтинг: об осложнениях
— Наращивание костной ткани перед имплантацией — что нужно знать об этом пациентам? Часть I (введение), Часть II (о выборе метода), Часть III (о биоматериалах), Часть IV (о самой операции)
— О выборе метода наращивания костной ткани и неудачных результатах
— Имплантаты и материалы, с которыми мы работаем
И много, чего другого на сайте www.implant-in.com (больше для врачей и без цензуры) по хэштегам «имплантация» и «остеопластика»
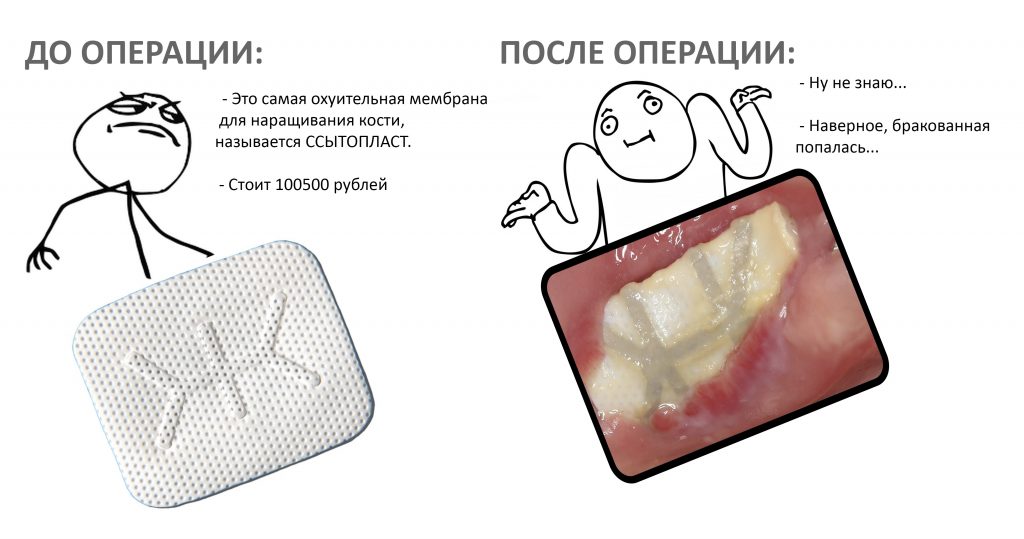
Уважаемые друзья, сегодня я хочу вернуться к теме использования биоматериалов. Казалось бы, всё изучено-переизучено, и говорить больше не о чем. Мы тут семинар RegenerationDay забабахали, чтобы разъяснить хотя бы элементарные принципы использования графтов, мембран и матриц. Кучу статей написали. Однако, в стоматологических сообществах, на различных стоматологических тусовках, ошибочно называемых научными конгрессами и семинарами, я постоянно вижу даже не избыточное, но откровенно тупое применение биоматериалов, наносящее вред здоровью и кошельку пациентов. Этот тренд активно подогревается производителями, а сами доктора уже давно перестали различать настоящую науку и медицину от вездесущей рекламы. Как результат — вы тратите много денег, там, где можно было бы не тратить, вы получаете осложнения в тех случаях, где их можно было бы избежать. А доктор, который сначала разводил вас, уверяя, что «это самая лучшая на свете искусственная кость за 100500 рэ», теперь разводит руками: «Во всём виноваты биоматериалы… видимо, бракованные попались…»
Между тем, примеров нецелевого использования тех же графтов намного больше, чем можно представить. Расскажу о некоторых, наиболее знаковых из них.
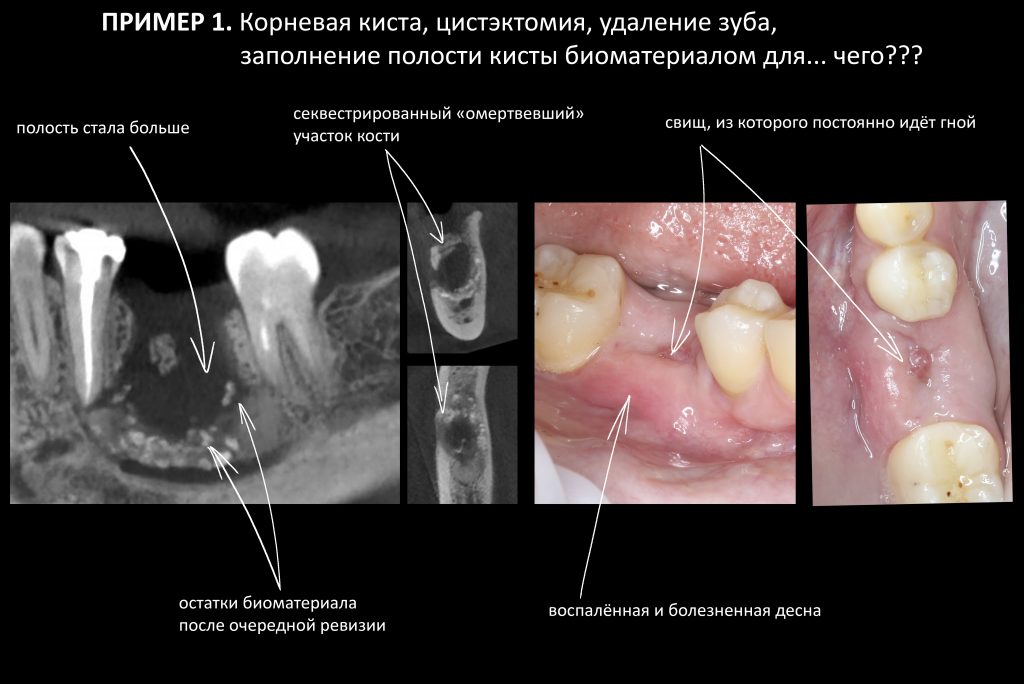
Пример 1. Почему нельзя использовать биоматериалы в хирургии зубных кист?
Давеча к нам обратилась девушка, Анастасия, 26 лет. Рассказала свою историю.
В феврале 2020 года у неё заболел нижний шестой зуб, она обратилась к стоматологу, тот сделал снимок и обнаружил под нижней правой шестёркой гигантского размера кисту. Рекомендовал зуб удалить. Будучи не только имплантологом, но и жадиной с автокредитом и ипотекой, он решил заполнить кисту биоматериалом, «для того, чтобы кость быстрее образовывалась и можно было быстрее поставить имплантат».
В итоге, зуб удалили, в полость кисты затолкали почти полтора грамма недешёвого такого графта, закрыли всё это дело недешёвой такой барьерной мембраной. Стоимость операции удаления, «цистэктомии» с биоматериалами составила больше 60 тыс. рублей. Для сравнения, в нашей далеко не бюджетной клинике, такое лечение стоило бы не больше 20 тыс руб.
И всё бы ничего, но послеоперационная рана заживала очень тяжело. Через две недели всё вокруг опухло, из неё пошёл гной с кусочками материала.
Насте провели ревизию раны (с её слов, было очень больно, обезболить нормально не получилось), удалили часть материала, наложили швы. Вроде, стало поспокойнее. Но рана так и не зажила до конца, из неё постоянно шёл гной и выделялись кусочки «искусственной кости». Через полтора месяца — повторная ревизия раны, швы, боль, кровь… Потом еще одна… и еще…
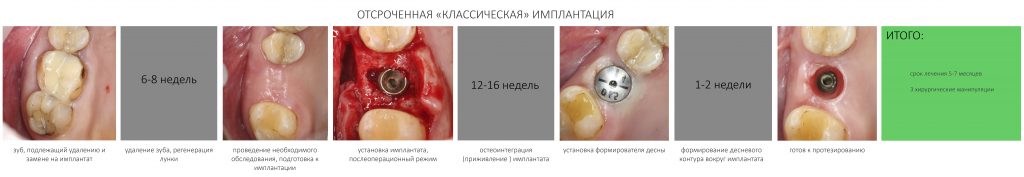
К слову сказать, обычно через 1-2 месяца после удаления зуба мы можем планировать имплантацию,
Здесь же пациентке пришло еще ходить и долечиваться после так называемой «цистэктомии» с аугментацией.
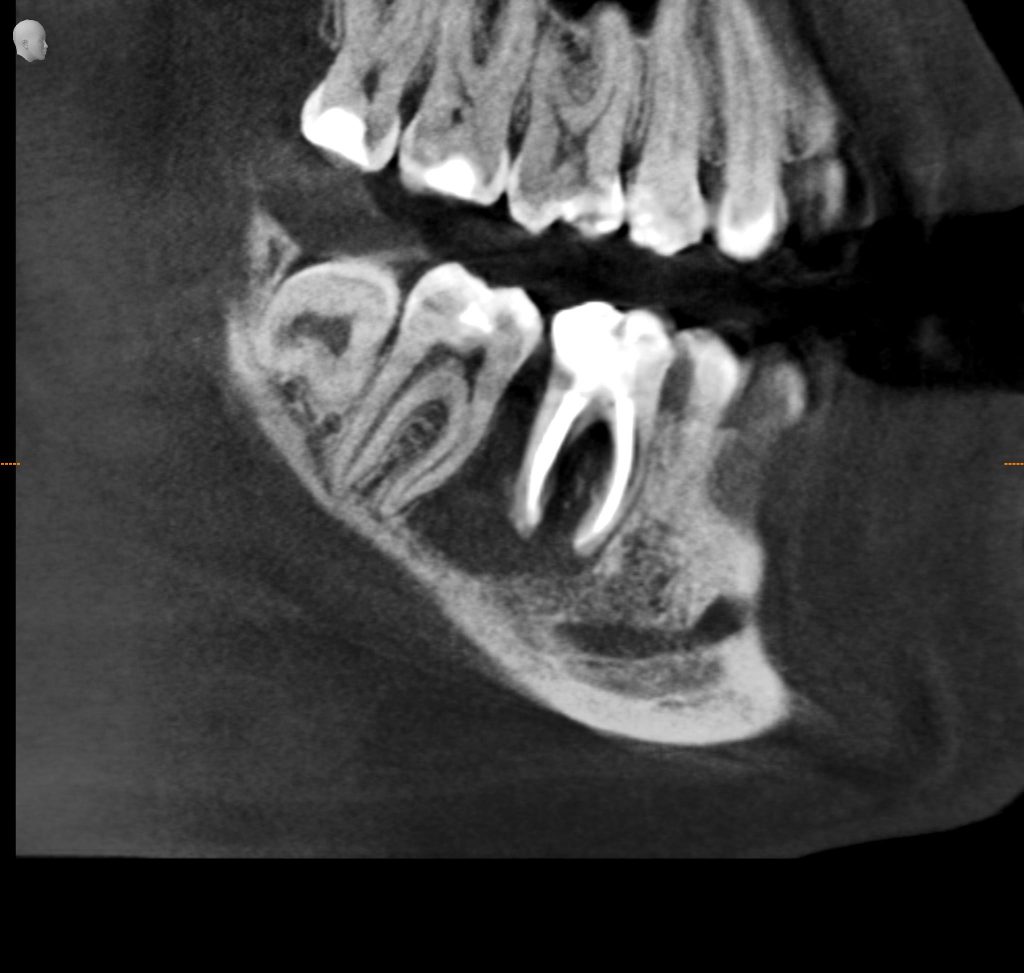
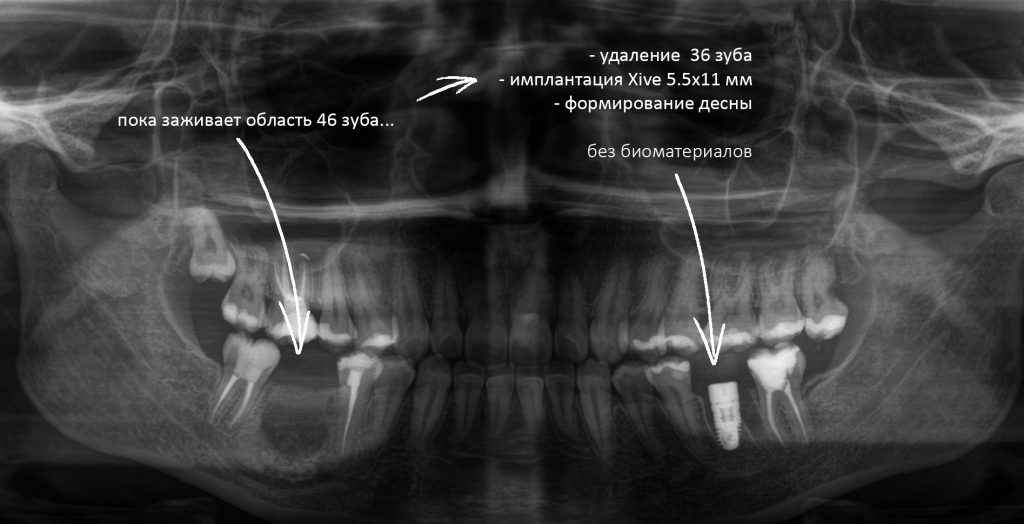
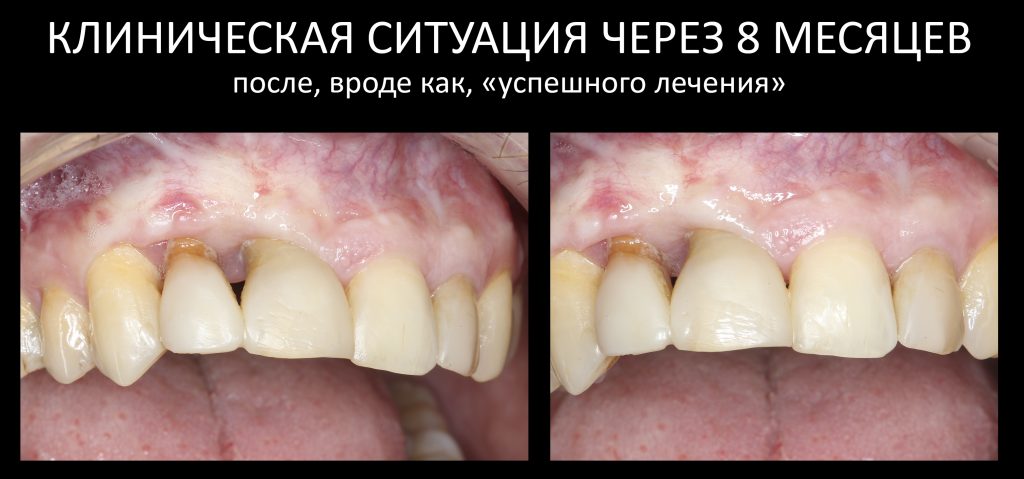
Так вот, к сентябрю Насте это всё надоело, она сделала снимок, чтобы попытаться самостоятельно разобраться в ситуации. Вот так выглядит её клиническая ситуация на момент обращения в нашу клинику:
И прежде, чем решить, что делать дальше, нам нужно разобраться, что вообще здесь происходит.
Что происходит?
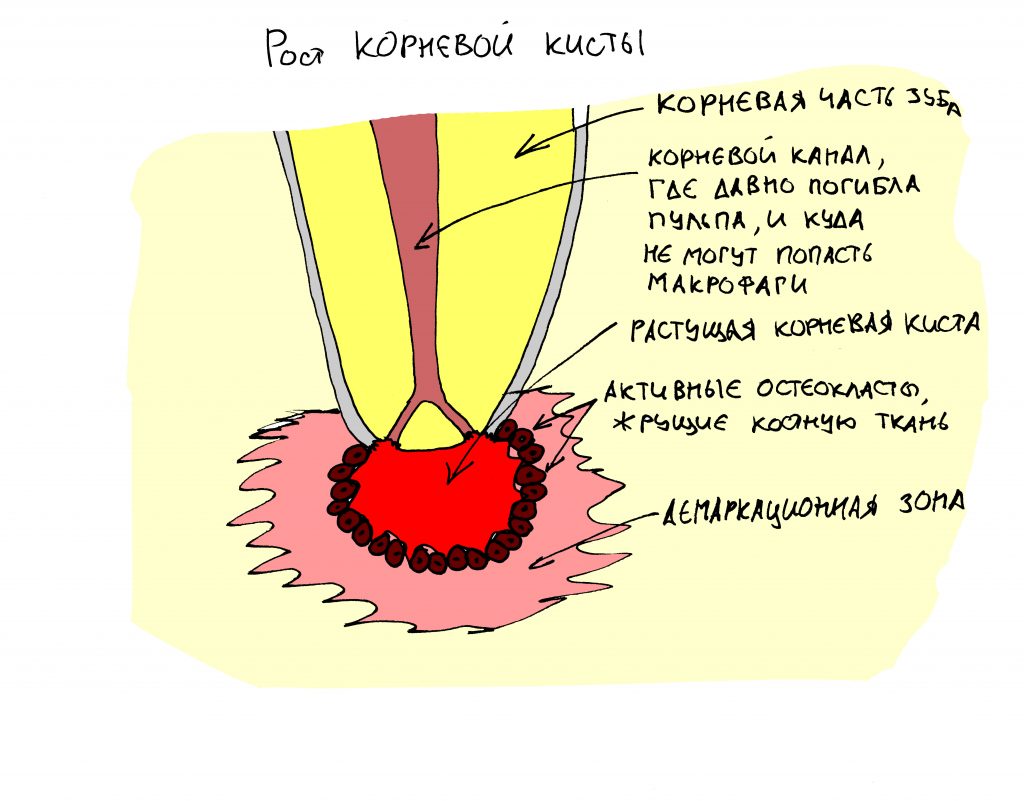
Никогда не задумывались, почему кисты имеют круглую форму? И почему длительно существующий воспалительный очаг с зубной инфекцией не распространяется далее и не приводит к остеомиелиту?
Всё дело в особенностях местного иммунитета костной ткани челюстей. По периметру инфекционного очага довольно быстро выстраивается демаркационный барьер из защитных клеток по принципу наименьшей площади контакта (а это, как известно, поверхность шара). Образующаяся киста отграничивается от здоровых тканей и, с одной стороны, это не даёт возможности инфекции проникнуть дальше, но с другой — всё, что находится внутри образующейся полости, оказывается без кровоснабжения и питания. Формируется выстилка кисты — незрелая грануляционная ткань, которая, находясь в состоянии хронического воспаления, продуцирует жидкость, скапливающуюся в образующейся полости.
Давление жидкости, которой некуда деваться, приводит к, своего рода, распиранию стенок полости — так киста растёт. Так может продолжаться очень долго, несколько лет. Но любое стрессовое воздействие, будь то инфекция, физические или химические раздражители, приводят к усилению экссудации. Мы это чувствуем и называем обострением хронического воспаления с соответствующей симптоматикой.
На этих знаниях основаны принципы лечения кист:
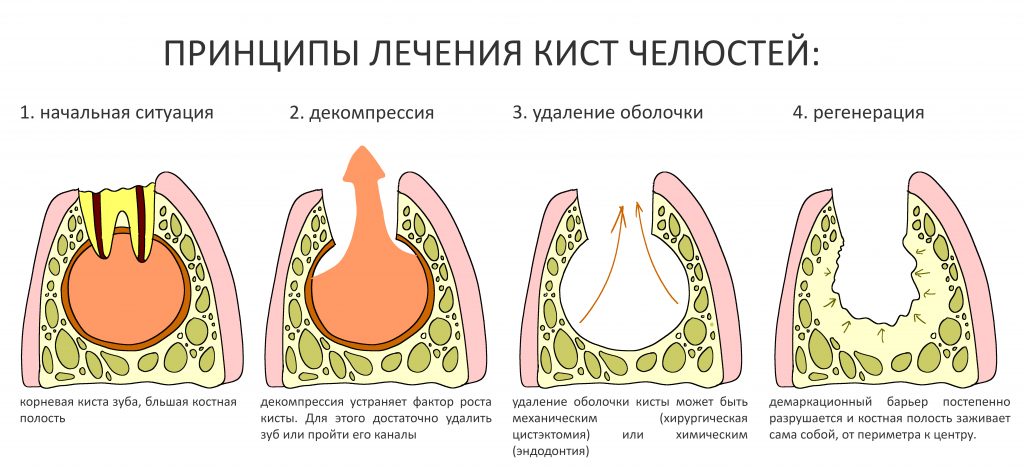
1. Декомпрессия. Нужно сделать так, чтобы у жидкости из полости кисты был отток, тогда она не будет расти.
2. Нужно каким-то образом убрать или разрушить продуцирующую жидкость оболочку
3. Нужно дождаться самостоятельного разрушения демаркационного барьера и восстановления нормального кровоснабжения в области воспалительного очага. А регенерация запустится сама собой.
В нашей клинике так лечат корневые кисты зубов, иногда очень большого размера. Некоторое время назад вам про это рассказывал наш доктор Станислав Матлаев, большой специалист по спасению зубов. Он даже провёл несанкционированный одиночный пикет по этому поводу:

Почитать об этом можно здесь>>.
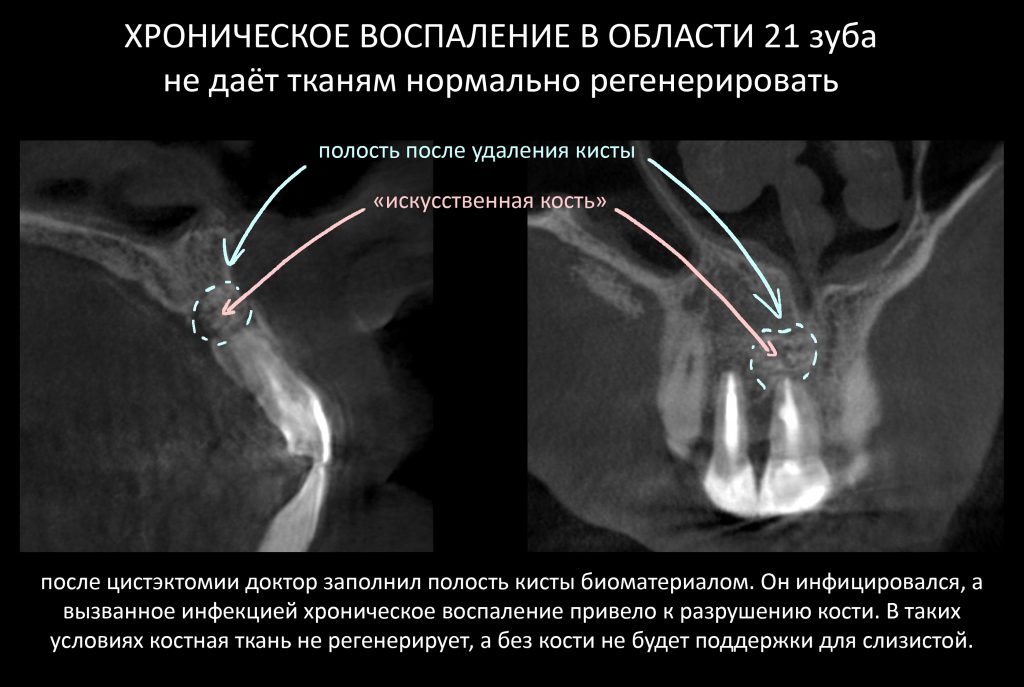
Даже дебилу ясно, что пока существует этот самый демаркационный барьер, полость никуда не денется. Всё, что мы попытаемся поместить в эту полость, отнюдь не будет способствовать её регенерации. Скорее, наоборот.
Как только графт инфицируется, он перестаёт быть биоинертным, поэтому воспринимается организмом как чужеродное тело со всеми вытекающими. Возникает воспалительная реакция и, поскольку организм не в состоянии вытолкнуть антиген (биоматериал) из организма за один раз, воспаление принимает хроническую форму и сопровождается активным остеолизом. В итоге, образовавшаяся из-за кисты костная полость не то, что не зарастает, а наоборот, увеличивается в размерах. Ежу понятно, что в таких условиях шансы на скорую и беспроблемную имплантацию резко уменьшаются.
Что делать?
У нас есть опыт работы в подобных клинических ситуациях (собственно, поэтому пациентка к нам и пришла). Подробнее почитать о нём можно здесь>>
Совместно с Настей, мы выбрали следующую тактику:
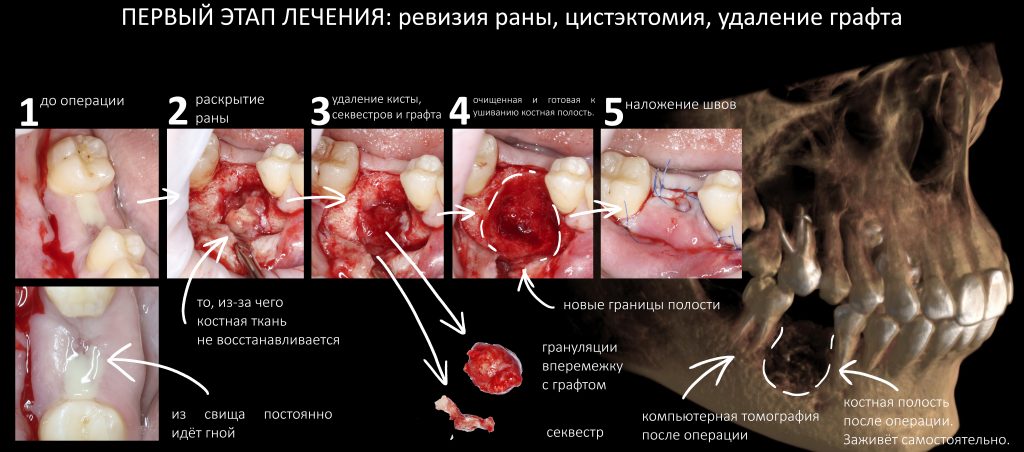
1. Для начала, нужно откатить всё к тому, что было, а именно — провести еще одну ревизию раны для удаления всего графта и секвестра.
2. Из-за длительного хронического воспаления мы, скорее всего, получим значительную атрофию костной ткани в области отсутствующего зуба. Поэтому через 2 месяца нам необходимо сделать компьютерную томографию для планирования остеопластики или имплантации.
3. Собственно, остеопластика или имплантация с остеопластикой.
Мы приступили к первому этапу. Учитывая печальный опыт и страхи пациентки, сделать это было непросто. Тем не менее, мы обошлись местной анестезией, без седации:
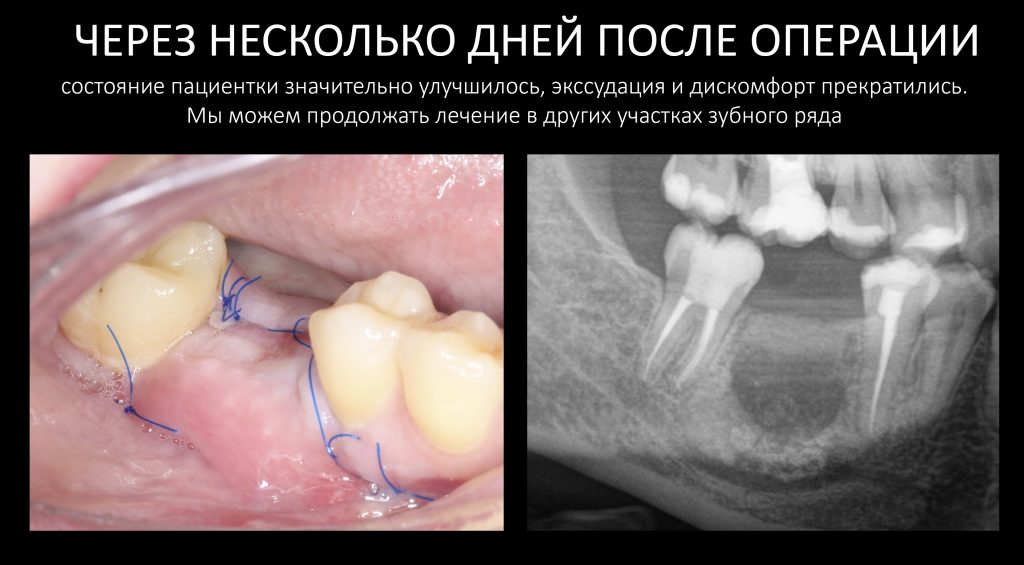
Операция заняла меньше получаса. Уже через несколько дней пациентка почувствовала значительное улучшение — и это даёт нам повод для осторожного оптимизма:
Экссудация прекратилась, воспаление десны постепенно проходит. И мы просто ждём, пока киста зарастёт самостоятельно, — специально подчеркну, — без всяких биоматериалов!
Дабы не терять время, мы провели имплантацию с другой стороны:
Дальнейший план лечения будет выглядеть следующим образом:
— ждём два месяца, повторяем компьютерную томографию.
— при дефиците костной ткани, планируем остеопластику или остеопластику с одномоментной имплантацией.
— при отсутствии дефицита костной ткани проведём простую имплантацию.
— через 3 месяца — формирование десны
— через 2 недели после формирования — протезирование.
Предполагаемый срок лечения — 6-7 месяцев, стоимость — от 100 до 150 тыс. рублей.
* * *
К сожалению, примеров, некомпетентность доктора переходит в алчность, довольно много.
Пример 2. Избыточное применение биоматериалов как способ побыстрее отдать автокредит.
Вот пациентка, которая обратилась к нам с просьбой переделать работу, проведённую в одной очень известной клинике (которая, замечу, постоянно занимает первые места в «ТОП-100 стоматологий России»). Причина обращения — её лечение застопорилось (возникли осложнения), к тому же она стала подозревать, что её банально раскручивают на бабки.
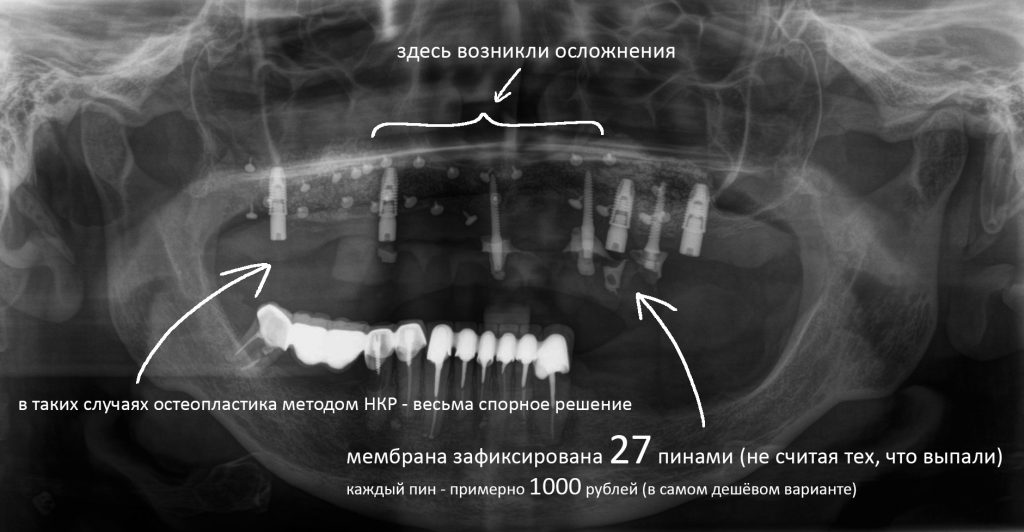
Сделали снимок — и действительно, раскручивают:
Иштван Урбан, один из корифеев подобной методики наращивания костной ткани, сейчас очень сильно икнул. И будет икать ровно столько раз, сколько пинов набито на челюсти пациентки. Учтите, что закупочная цена одного пина этого производителя — где-то в районе 500-600 рублей. Допустим, что в клинике он стоит в два раза дороже (потому что клиника — это не магазин), получается, что пациентка заплатила около 27 000 рублей за биоматериалы, без которых можно было бы легко обойтись. Я уж не говорю о том, что выбор метода наращивания кости, как, собственно, и сама необходимость остеопластики — весьма спорные.
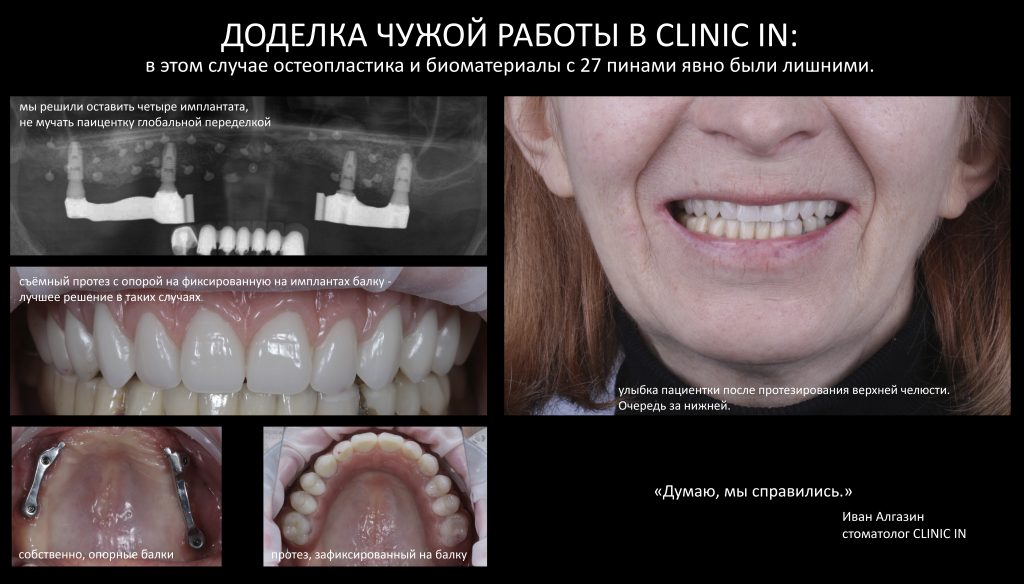
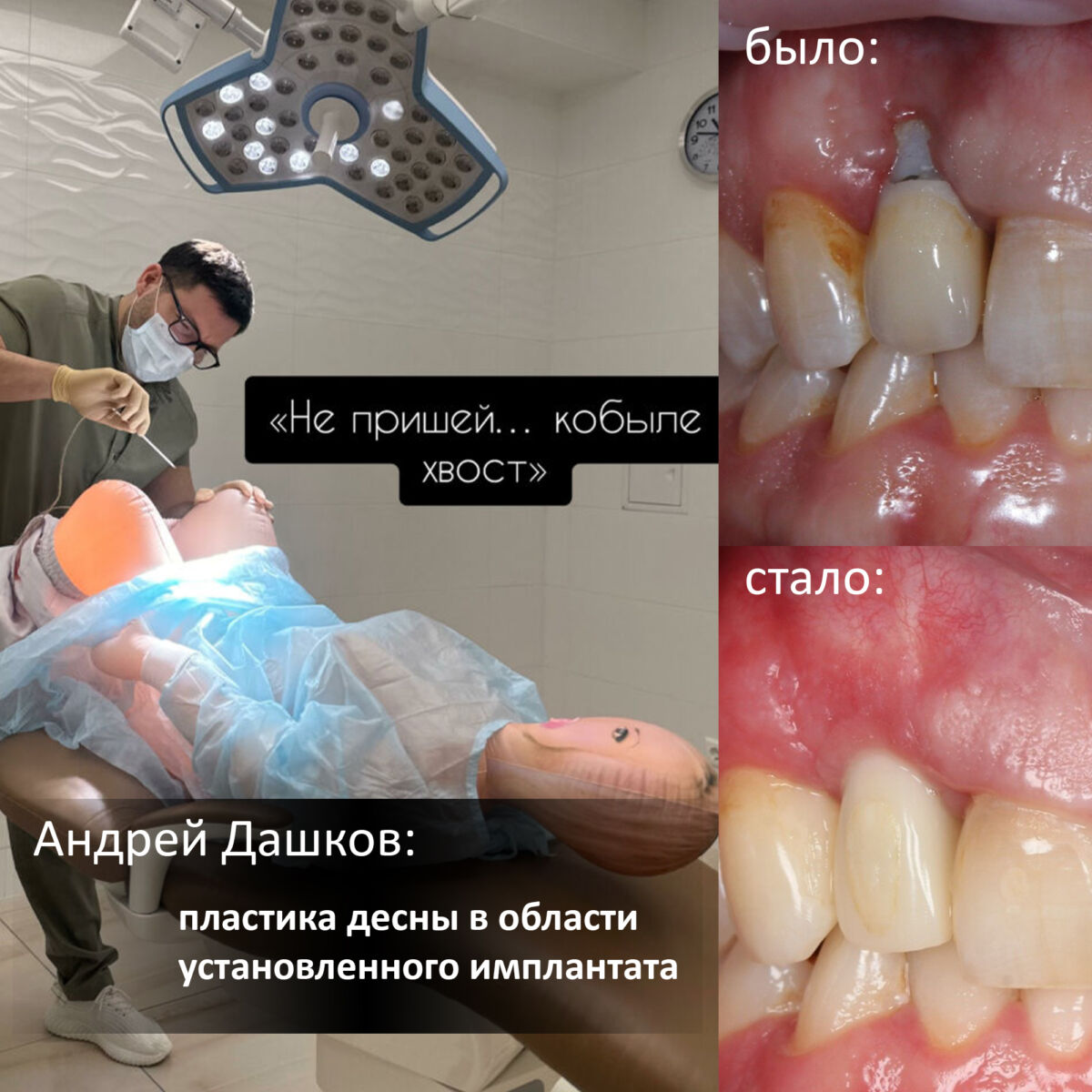
Мы же решили ничего не мудрить и не усложнять ситуацию. Наш стоматолог-протезист Иван Алгазин решил использовать для протезирования уже установленные имплантаты и изготовить съёмные протезы с опорой на фиксированную на имплантатах балку.
Обратите внимание на толщину базиса протеза. И ответьте на вопрос — стоило ли вообще заморачиваться с остеопластикой? И стоит ли верить всем этим продажным рейтингам?
Пример 3. Когда следование пожеланиям пациента приводит в тупик.
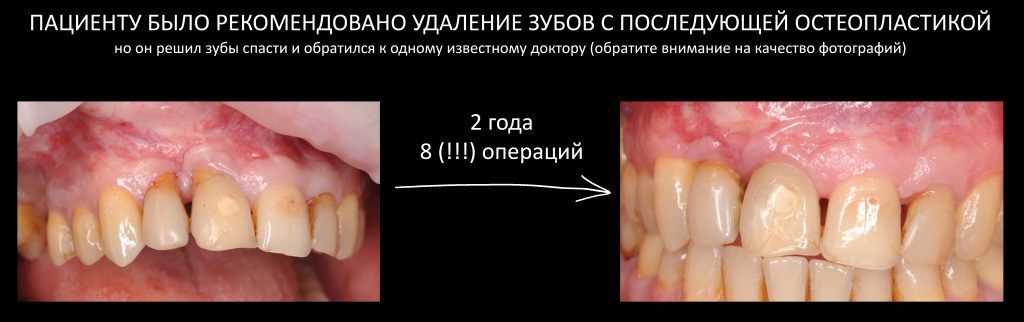
Вот молодой человек, который уже приходил ко мне в тогда еще «Немецкий Стоматологический» много лет назад. Тогда в какой-то клинике ему сделали цистэктомию в области центрального зуба и по дурости натолкали туда «искусственную кость» чтобы «лучше заживало». Но получилось наоборот: биоматериал нагноился, стал причиной довольно серьёзных осложнений. Я тогда посоветовал ему удалить этот зуб, убрать биоматериал и провести имплантацию — на мой взгляд, это решило бы проблему. Пациент со мной не согласился, обратился к известному специалисту по зубо-альвеолярной реконструкции, который провёл восемь (!!!) операций в течение нескольких лет. Он тоже предупреждал пациента о значительных рисках осложнений и недостижимости хорошего результата. Но в какой-то момент даже показалось, что он справился:
Но нет. Через некоторое время клиническая картина серьёзно ухудшилась,
пациент снова пришёл к нам. Мы сделали КЛКТ:
Причина всех проблем в этом случае — та самая искусственная кость в полости кисты (которая никак не интегрировалась) и вызванное ей хроническое воспаление. Пока она там есть — невозможно получить хороший результат.
Наконец, он согласился с нашим планом — весьма радикальным и консервативным. Мы возвращаемся к тому, о чём я говорил много лет назад (удаление зубов, остеопластика, имплантация).
Пример 4. Когда личные амбиции и мода приводят к беде.
Ну, коль мы говорим про чужие косяки с биоматериалами, будет не лишним рассказать и про свой. Про него даже гуляет крайне негативный отзыв в интернете, я специально не требую его удалить, поскольку считаю его справедливым, обоснованным, хоть и чересчур эмоциональным.
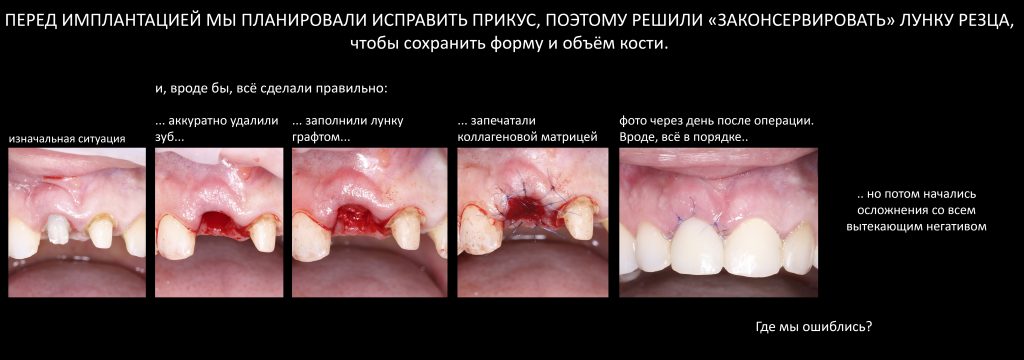
Дело было так. Однажды в клинику, где я работал много лет назад, обратилась девушка, Надежда Н. Один из центральных резцов был с трещиной и кистой, его нужно было удалить. Сразу имплантировать его было нельзя, поскольку Надежда планировала носить брекеты.
В те времена я был увлечён консервацией лунок, мне нравилось работать с коллагеновой матрицей Mucograft Seal, я собирал клинические случаи для своих лекций по остеопластике, и мы действительно получали хорошие результаты, работая по этой методике. Случай Надежды подходил как нельзя лучше — и я предложил ей такой вариант работы: сразу после удаления заполнить лунку графтом Bio-Oss Collagen, затем «запечатать» её с помощью Mucograft Seal. Для нас это была совершенно обычная, что называется, рутинная процедура.
Надежда согласилась, мы провели операцию.
Как видите, никаких проблем, всё сделано идеально. Мы закрыли область отсутствующего зуба консолью для эстетической маскировки и отпустили Надежду домой.
Однако, через некоторое время у пациентки начались проблемы: воспалилась десна, появились боли. Она пришла на осмотр, а я, не удосужившись снять консоль и внимательно всё осмотреть, сказал ей, что «такое бывает, не переживайте, скоро пройдёт». В течение недели ситуация не улучшилась, из лунки начал вываливаться графт. В течение месяца мы потеряли весь результат проведённой операции и даже больше, поскольку из-за спровоцированного графтом хронического воспаления, ушла часть костного объёма.
Я извинился перед Надеждой и предложил ей переделать всё бесплатно, либо вернуть деньги за неудачную операцию. Она совершенно справедливо обвинила меня в некомпетентности, назвала мошенником и ушла, хлопнув дверью. А через некоторое время в интернете появился отзыв о моей работе…
Уверен, что никто из докторов не рассказывал вам так подробно про собственные косяки и ошибки. Среди стоматологов не принято об этом говорить, мы больше про победы, чем про поражения… но признаться, меня из-за этого случая до сих пор мучает совесть. Поэтому я его не скрываю и хочу, чтобы вы знали — я тоже иногда ошибался. У меня тоже были ситуации, когда разваливалась остеопластика и отторгались имплантаты. Однако, я всегда признавал свои ошибки и делал из них правильные выводы. А затем переделывал лечение за свой счёт, либо компенсировал пациентам переделку в другой клинике. Ибо репутация, на мой взгляд, стоит дороже. Лучше классика не скажешь — «опыт, сын ошибок трудных», научил меня, как избежать этих ошибок вновь.
А негативный отзыв Надежды Н. служит для меня постоянным напоминанием о роли доктора и биоматериалов в результате лечения. Для меня это памятка о том, как нельзя относиться к пациентам и куда нужно засунуть личные амбиции, если речь идёт о здоровье человека. Именно поэтому я его не удаляю.
Дабы вы не повторяли моих (и не только моих) ошибок, я решил сформулировать для вас несколько простых и тезисных правил по использованию биоматериалов. К ним стоит прислушаться как докторам, так и обычным людям, только планирующим хирургические этапы своего стоматологического лечения.
Итак, суть.
Когда биоматериалы — это вредно? Несколько правил.
1. Запомните главное — мы применяем биоматериалы от безысходности. В тех случаях, когда у нас по каким-то причинам нет возможности, не увеличивая риски, обойтись собственными тканями пациента, т. е. прибегнуть к аутотрансплантации. Как ни странно, таких случаев довольно немного: например, значительная утрата костной ткани, которую нельзя восполнить внутриротовыми донорскими источниками, либо когда забор донорской кости существенно увеличивает травматичность операции.
2. Применение биоматериалов — это всегда компромисс. Если есть методы без их использования — они должны быть рассмотрены в приоритетном порядке. А такие методы всегда есть. Например, довольно часто мы можем провести наращивание костной ткани вообще без использования «искусственной кости».
3. Если использование биоматериалов неизбежно, то оно должно быть сведено к минимуму. При том же синуслифтинге — какой смысл заталкивать в подпазушное пространство 1 грамм графта и ставить имплантат длиной 13 мм, если можно обойтись половиной грамма и поставить имплантат длиной 10 мм? Смысл только один — дать возможность доктору выплатить ипотечный кредит.
4. Если вы не понимаете, зачем в вашем случае нужен биоматериал — значит, он не нужен. Если доктор не может объяснить вам причину использования того же графта или барьерной мембраны — это значит, он сам её не понимает. Стоит ли доверять такому доктору?
5. Еще до начала лечения мы можем не только определить необходимость использования биоматериалов, но и довольно точно рассчитать необходимый объём графта, размер барьерной мембраны или количество пинов.
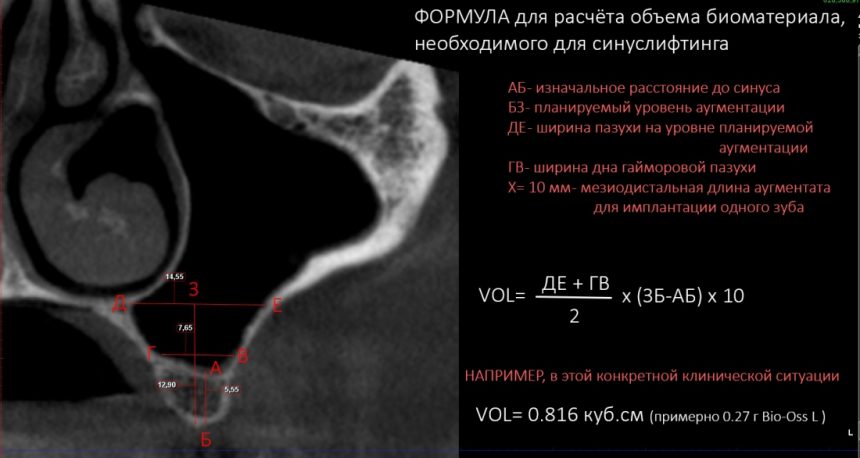
Случаи, когда мы выходим из запланированного объёма, крайне редки, а перерасход всегда согласовывается с пациентом прямо во время операции под местной анестезией. Если вы, очнувшись от наркоза, вдруг видите в выставленном счёте двух- или трёхкратное превышение объёма использованных биоматериалов — вас, скорее всего, просто развели.
6. Биоматериалы не улучшают качество костной ткани и не ускоряют её регенерацию. Более того, они ухудшают качество новообразованной кости. Поэтому их не просто бессмысленно, но и вредно использовать для «ускорения заживления лунок или костных полостей после цистэктомии», ими нельзя «укреплять костную ткань после удаления зубов мудрости» и т. д.
7. Все существующие биоматериалы одного типа, например, «искусственная кость», работают одинаково. Они биоинертны, т. е., никак не влияют на физиологические процессы в организме. Поэтому если вам заливают, что «с этим дорогим графтом костная ткань получается лучше, чем с этим недорогим» — вас, скорее всего, обманывают.
8. При этом, даже равнозначные по стоимости биоматериалы одного типа могут существенно отличаться по своим свойствам. Самостоятельно и без доктора, вы в этих свойствах не разберётесь. Но разницу между материалами он должен вам объяснить. А вы должны её понять и совместно с ним выбрать наиболее подходящий для вашего клинического случая. Если доктор не объясняет разницу, действуя в парадигме «дороже, значит лучше» — бегите от такого доктора.
9. К сожалению, у вас нет возможности проверить, какой материал использовался по факту, в ходе вашей операции. И использовался ли вообще. Особенно это касается резорбируемых барьерных мембран — их не видно на рентгеновских снимках. Если в клинике используется куча разных по стоимости и производителям биоматериалов, всегда есть риск того, что вместо оплаченного вами дорогого швейцарского графта будет использован дешёвый корейский или итальянский. И вы этого даже не заметите — так зачем вы платили за Швейцарию?
10. Ни цена, ни производитель биоматериалов никак не влияют на качество проведённого вам лечения. Успех операции или осложнение — это всегда заслуга или вина вашего доктора. Поэтому для своего лечения выбирайте доктора. А выбор материалов для вашего лечения доверьте ему.
11. Значение биоматериалов (в их традиционном понимании: графтов, матриц, мембран) сильно преувеличено. Это выгодно всем — компаниям-производителям, отдельным докторам и клиникам, потребление биоматериалов стимулируется рекламой, различными профессиональными курсами, статьями, красивыми фоточками в инстаграмах и т. д. Во многом, именно из-за этого, нецелевое применение биоматериалов принимает катастрофические размеры. Кроме того, нередко их применение рассматривается как «безальтернативное». На самом деле, выбор есть, и этот выбор должны сделать вы, мои дорогие друзья.
Спасибо, что дочитали до конца. Мы всегда готовы ответить на ваши вопросы в комментариях прямо под этой статьёй. Для этого даже не нужно регистрироваться на нашем сайте — просто используйте аккаунт вашей любимой социальной сети.
С уважением, Станислав Васильев, CLINIC IN.